Неспецифический паротит у детей: симптомы, причины, лечение
Хронический неспецифический паротит (сиаладенит) является весьма распространенной патологией среди детей и людей пожилого возраста. Можно рассмотреть подробно, что представляет собой указанное заболевание, каковы причины его возникновения и симптоматика, основные способы лечения.
Понятие и причины возникновения
Для выработки слюны, необходимой для активного участия в процессах пищеварения, в организме человека имеются 3 пары слюнных желез:
- подъязычные;
- подчелюстные;
- околоушные.

Воспалительный процесс, приводящий к поражению околоушных слюнных желез, называется паротитом. Патогенные микроорганизмы, вызывающие указанную болезнь, могут попасть в железу следующими путями:
- лимфогенным;
- гематогенным;
- из ротовой полости через околоушный проток;
- из рядом расположенного очага воспаления (зубов, ушей, глаз).
Паротит может быть специфической или неспецифической формы. Указанное заболевание специфического вида связано с сифилисом, туберкулезом, актиномикозом, встречается крайне редко и требует отдельного рассмотрения. В зависимости от характера течения паротит может носить острый или хронический характер.
Хронический сиаладенит неспецифической природы представляет собой самостоятельное первичное заболевание, не связанное с эпидемической составляющей. В редких случаях он может быть результатом острого воспаления. Также возникает недуг в том случае, если в организме человека после перенесенного в детстве острого воспалительного процесса околоушных слюнных желез остались стрептококки и стафилококки, которые при определенных условиях активизировались.
Этиология неспецифического паротита до настоящего времени активно обсуждается учеными-медиками. Предположительно причиной возникновения болезни считается врожденная несостоятельность ткани слюнной железы при сниженном иммунитете. Патология практически всегда носит ассиметричный односторонний характер.
Воспалительный процесс при неспецифическом сиаладените может поражать паренхиму, строму или выводные протоки околоушной слюнной железы.
Симптомы и осложнения
Важной особенностью хронического неспецифического паротита является цикличность его течения: фазы обострения сменяются относительным затишьем.
При обострениях заболевания наблюдается:
- припухлость в области околоушной слюнной железы;
- болезненность при нажатии или жевании;
- выделение из протоков органа мутной вязкой слюны, а затем гнойного содержимого;
- неприятный привкус во рту;
- чувство заложенности в ушах;
- уменьшение объема слюны;
- повышение температуры тела;
- общее недомогание.
В периоде ремиссии самочувствие больного улучшается: болевые ощущения затихают, другие симптомы заболевания становятся менее выраженными.

Для хронического сиаладенита характерно разрастание соединительной ткани околоушной слюнной железы, сдавливание паренхимы и впоследствии ее атрофии. В связи с этим происходит нарушение функциональности органа, уменьшение секреции слюны, поражение слизистых оболочек полости рта. Серьезные осложнения болезни выражаются в образовании свищей, абсцессов, флегмоны околоушной области, необратимой глухоты и других негативных последствий.
Диагностика и лечение хронического воспаления околоушной железы
Для постановки верного диагноза, определения степени тяжести заболевания врач проводит тщательную диагностику, которая включает:
- историю болезни и жалобы больного;
- внешний осмотр;
- обзорную неконтрастную рентгенографию;
- УЗИ околоушной слюнной железы;
- КТ или МРТ;
- радиосиалографию;
- сиалометрию;
- ПЦР;
- сиалосцинтиографию;
- цитологический и бактериологический анализы отделяемого из протоков поврежденного органа;
- иммуноферментный анализ крови.
Проводится дифференциальное отграничение паротита от других, схожих по клиническим признакам заболеваний (лимфаденита, злокачественных или доброкачественных опухолей и пр.).
Следует сразу отметить, что хронический паротит полностью устранить нельзя. Несвоевременное обращение к специалисту или неправильно проведенное лечение может вызвать необратимые патологические изменения в околоушной железе и привести к ее некротическому состоянию.
Целями проводимого лечения являются:
- ликвидация воспалительного процесса;
- купирование боли;
- предупреждение рецидивов;
- повышение реактивности организма;
- улучшение функциональности слюнной железы.
Медикаментозная терапия включает в себя:
- антибиотики;
- тримекаиновые и новокаиновые блокады;
- протеолитические ферменты;
- антисептическую обработку ротовой полости;
- галантамин для усиления работы железы и др.

При хроническом течении патологии благотворное влияние на больного оказывает курс физиотерапии, в который входит:
- продольная гальванизация органа
- УВЧ;
- массаж слюнной железы;
- флюктуоризация;
- электрофорез.
В запущенных случаях применяется оперативное лечение пораженной околоушной железы вплоть до полного ее удаления (экстирпации).
Заключение
Таким образом, паротит неспецифического хронического характера опасен серьезными осложнениями. Для улучшения состояния здоровья при указанном заболевании необходимо постоянно посещать лечащего врача и выполнять все его рекомендации.
detlek.ru
Неспецифический паротит у детей
Болезни слюнных желез у детей и методы лечения
Патология слюнных желез представлена воспалительными заболеваниями, системными заболеваниями, слюнно-каменной болезнью, травматическими повреждениями слюнных желез , опухолями и опухолеподобными заболеваниями. Развитие воспалительных заболеваний слюнных желез происходит в основном вследствие задержки эвакуации секрета, застойных явлений и присоединения стоматогенной или вирусной инфекции.
Паротит новорожденного. Подвержены ослабленные дети (например, недоношенные), развитию болезни способствует мастит кормящей матери. Заболевание развивается остро, чаще на первой неделе жизни ребенка, начинается с появления плотных разлитых воспалительных инфильтратов с одной или двух сторон в околоушно-жевательной области, отмечается подъем температуры и интоксикация. Железа уплотнена, болезненна, из протоков слюнной железы появляются гнойные выделения. Лечение в первые дни консервативное, а при гнойном воспалении железы – хирургическое (вскрытие очага). Вследствие гибели части железы процесс может перейти в хронический и длиться годами.
Острый эпидемический паротит. Инфекционное вирусное заболевание с поражением околоушных слюнных желез (иногда вовлекаются поднижнечелюстные и подъязычные слюнные железы). Процесс начинается с одной стороны, затем отек распространяется на другую сторону и шею. Отек мягких тканей в околоушной области приводит к оттопыриванию мочек ушных раковин (изменение лица породило в просторечье название этого заболевания «свинка«). Болеют обычно дети 5-10 лет, лечение в основном терапевтическое (консервативная терапия, физиолечение).
Возникает обычно у больных с ослабленным иммунитетом после вирусных или инфекционных заболеваний (грипп, корь, ветряная оспа и др.). К местным причинам сиалоаденит относятся нарушения функции слюнной железы вследствие стоматогенного инфицирования, попадания в проток инородных тел, воспаления лимфатических узлов (окружающих железу), воспалительные явления в тканях пародонта (пародонтит у детей детская стоматология «Маркушка») и др. Обычно поражается околоушная слюнная железа. Лечениесиалоаденитов обычно состоит из 2-3 курсов, т.к. острая фаза заболевания имеет тенденцию перехода в хроническую форму (после лечения необходимо диспансерное наблюдение).
Хронический паренхиматозный паротит (хронический паренхиматозный сиаладенит, хронический сиалодохит, хронический неспецифический рецидивирующий паротит и др.). Многообразие названий зависит от типа поражения ткани железы, периодичности обострений, степени выраженности воспалительного процесса. Чаще всего является исходом острого сиаладенита. Хронические паротиты чаще всего развиваются в околоушных слюнных железах, обычно поражается железа с одной стороны (но иногда наблюдается и симметричное поражение). Лечение проводят методами, применяемыми при остром сиаладените (в т.ч. консервативно назначают препараты, стимулирующие неспецифической защиты – пентоксил, пирогенал и др.).
Характеризуется разрастанием междольковой соединительной ткани без поражения железистой. По сравнению с хроническим паренхиматозным паротитом встречается значительно реже. Процесс чаще двусторонний, локализующийся главным образом в околоушных слюнных железах.
Слюнно-каменная болезнь (калькулезный сиалоаденит ). Наиболее распространенная патология среди заболеваний слюнных желез. Причинами развития являются нарушения водно-солевого обмена, авитаминозы, изменения физико-химических свойств секрета слюнной железы. Необходимым условием для образования камня является наличие инородного ядра (слюнный тромб, инородные тела в протоке железы и т.д.). Слюнные камни чаще всего образуются в подъязычных слюнных железах. Задерживание тока слюны приводит к переполнению слюнных протоков, их расширению и созданию условий для вторичного воспаления. Когда камень достигает больших размеров, он полностью закупоривает проток железы, что проявляется сильными болями и формированием гнойного очага. Лечение – местное (массаж протока железы, тепловые компрессы и т.д.) или хирургическое ( удаление камней).
Как лечить эпидемический паротит у детей?
Среди всех недугов, которые могут поразить малыша, особенного внимания заслуживает паротит, известный больше как свинка. По сути своей, эпидемический паротит у детей представляет собой инфекционный недуг вирусной природы. Главными очагами его воздействия являются яичники, грудные железы, слюнные железы, поджелудочная железа. Кроме того, данное заболевание характеризуется неблагоприятным воздействием на нервную систему ребенка, что особенно опасно на стадиях ее формирования.
Прежде чем говорить про симптомы свинки», следует обратить внимание на так называемую этиологию заболевания. Возбудителем паротита эпидемического характера является вирус, относящийся к разделу «микро», в его составе содержится РНК. Вирус достаточно устойчив к внешней среде, однако полностью распадается под действием формалина 2%-го.
Если говорить непосредственно про причины распространения паротита среди детей, то тут следует выделить, прежде всего, сниженные ресурсы иммунной системы организма, а также плохие бытовые условия. Последние способствуют выживанию и размножению вируса. При этом особенная вспышка эпидемического вируса наблюдается в результате скопления большого количества детей. Особенно остро проблема «свинки» может встать в детских садах и школах, спасти тут может только своевременная вакцинация и соблюдение гигиенических норм.
Симптомы паротита могут различаться в зависимости от стадии, на которой находится недуг. В общем, выделяют два основных этапа течения недуга:
В среднем период инкубации вируса может длиться от 12 дней до трех недель, именно столько требуется времени заболеванию, чтобы с момента заражения проявить себя в полной мере. После этого уже заметны настоящие клинические симптомы. В ходе периода своей инкубации вирус через покровы слизистых оболочек попадает в кровь и разносится по всему организму. Главные очаги поражения паротитом – железистые органы, чаще всего поджелудочная железа, слюнные железы, щитовидная железа, яички, простата. Именно в этих органах вирус предпочтительно размножается, накапливается и после выходит в кровь, показывая клинические симптомы. Обнаружить наличие «свинки» на данном этапе можно только при помощи анализа крови.
На втором этапе, который называется клиническим периодом, появляются все характерные симптомы, среди которых чаще всего встречается резкое повышение температуры. Спустя пару дней появляются и дополнительные симптомы – отечность, а также болезненные ощущения в области желез около уха. Вместе с тем полностью нарушается функциональность слюнной железы, что в итоге приводит к сухости во рту. На фоне отсутствия слюны, являющейся антисептиком, могут наблюдаться и так называемые диспепсические симптомы, представляющие собой боли в животе, нарушение привычного режима кишечника и тошноту.


Если вирус носит именно эпидемический характер, то тут в качестве дополнения могут наблюдаться и другие симптомы. Такой вариант вируса получается в том случае, если паротитом поражаются другие органы. Чаще всего эпидемические паротиты вовлекают в воспалительный процесс поджелудочную железу, тогда у ребенка наблюдаются такие симптомы, как тошнота, нарушение стула, тяжесть в животе и в некоторых случаях рвота. Нередко такая постановка диагноза без анализов мочи и крови усложняется схожестью симптоматической картины с панкреатитом.
Для мальчиков дошкольного и школьного возраста характерные симптомы «свинки» проявляются также в поражении яичек, носящем название орхит, фото можно увидеть в интернете. Он часто сопровождается простатитом, при котором возникает поражение предстательной железы. Для девочек характерен оофорит, представляющий собой поражение яичек. Оба этих проявления имеют схожие признаки – боли в промежности и в области низа живота, своевременное лечение является обязательным.
Варианты избавления от паротита зависят от этапа развития болезни. Несмотря на сложность диагностирования на начальном инкубационном периоде, нередко болезнь удается обнаружить именно на начальной стадии. В случае если наблюдается так называемая легкая форма «свинки», лечение может проводиться в домашних условиях. Тут важно строго соблюдать предписания врача, которые обычно включают в себя следующие пункты:
- На время высокой температуры обязательным моментом является строгий постельный режим.
- Лечение требует минимальной нагрузки на слюнные железы и ротовую полость в целом, соответственно предпочтительной будет мягкая пища, не требующая тщательного пережевывания.
- Применение противовирусных препаратов, вид и дозировка назначается врачом.
- Использование сухого тепла в области околоушных желез, это позволит снять воспаление и ускорит лечение.
- Лечение обязательно включает в себя жаропонижающие средства, показанные при слишком высоких температурах. Нередко для снижения температуры используют инъекции.
Обычно лечение легкой формы заболевания в домашних условиях длится не более двух недель. После чего ребенок может посещать дошкольные и школьные учреждения без опасности заразить других детей.
Если заболевание характеризуется орхитом, то тут врач, как правило, назначает Преднизолон, благодаря которому можно предупредить развитие атрофии яичек. Для снятия отечности желательно использовать холод, который также позволит облегчить болевые синдромы.
При перетекании болезни в менингит стационарное лечение является обязательным. Важным моментом тут будет своевременное снятие отека головного мозга. Не принятые вовремя мероприятия по купированию менингита приводят к необратимым последствиям.
Паротит, в случае если лечение не было проведено своевременно, нередко характеризуется различными осложнениями. Связаны они обычно с поражениями различных органов. Наиболее частыми последствиями перенесенной свинки являются сахарный диабет и аспермия. Крайне нежелательно заболевание во время беременности, поскольку оно влечет за собой развитие пороков плода, часто не совместимых с жизнью. После того, как человек переболел паротитом, в его организме вырабатывается иммунитет к этому заболеванию, который остается на протяжении всей жизни.
Иногда помимо, собственно, вакцинации, среди детей проводится неспецифическая профилактика при помощи противовирусных препаратов. Обычно она осуществляется среди контактных детей.
Неспецифический паротит у детей
В этом материале мы рассмотрим причины и способы лечения воспаления слюнных желез у детей.
Воспалительный процесс в слюнных железах — болезнь стоматологического характера. Помимо противного ощущения, она чревата осложнениями, которые распространяются на всю полость рта, и ухудшают общее самочувствие малыша.
Вредоносные бактерии вызывает неэпидемический паротит, когда забиваются слюновыводные протоки. К такой ситуации приводят: несоблюдение гигиены ротовой полости, слюнокаменное заболевание, различные повреждения. Причиной могут стать и недавние инфекционные заболевания (грипп, энцефалит, пневмония, тиф), либо перенесенная операция.
Нередко воспаление слюнной железы у детей вызывает сиаладенит. Острый сиаладенит (неспецифический) — заболевание, поражающее детей со слабым иммунитетом, после перенесения ими недугов инфекционного характера (кори, гриппа, оспы). Провоцируют его появление также воспаление лимфоузлов, плохая работа слюнной железы из-за попадания в нее стоматогенных инфекций, воспаление тканей пародонта, инородные тела в железе.

Вы познакомились с описанием симптомов воспаления слюнной железы у детей и узнали,что лечение этого недуга напрямую зависит от точного определения источника заражения. Не откладывайте визит к врачу,если у вашего ребенка появились характерные симптомы воспаления.
Хронический неспецифический сиалоаденит
Сиалоаденит (sialadenitis) — воспаление любой слюнной железы.
Хронический неспецифический сиалоаденит— очень распространенное заболевание. Поданным Г.Н. Москаленко, среди воспалительных заболеваний в челюстно-лицевой области у детей хронический неспецифический сиалоаденит составляет 14 %. Чаще всего поражаются околоушные железы (88 %), реже — поднижне-челюстные. Исследования О.В. Рыбалова, Г.Н. Москаленко показали, что это самостоятельное заболевание, и его возникновение не связано с эпидемическим паротитом.
В зависимости от выраженности изменений в различных отделах слюнных желез различают: интерстициальный, паренхиматозный сиалоадениты и сиалодохит. У детей преобладает паренхиматозный паротит.
Что провоцирует Хронический неспецифический сиалоаденит:
Этиология заболеванияпродолжает обсуждаться. Последние работы в этом направлении позволяют все же считать хронический неспецифический паротит результатом врожденной несостоятельности железистой ткани, и процесс этот имеет первично-хроническое начало. Это подтверждено исследованиями Г.Н. Москаленко и О.В. Рыбалова. Массовое профилактическое обследование детей школьного возраста позволило выявить скрыто протекающие процессы в околоушных слюнных железах, которым не предшествовала острая стадия с клинически выраженными проявлениями воспаления и доказать первично-хроническое начало заболевания.
В.В. Афонасьев высказывает предположение, что провоцирует начало заболевания воспаление лимфатических узлов, пенетрированных в дольки железы. Источником инфекции служат близлежащие очаги в области зубов, глаз, ушей и т.д.
В.И. Середина и Н.М. Оглазова показали, что у больных хроническим неспецифическим сиалоаденитом отмечается стойкое снижение показателей клеточного и гуморального факторов неспецифической защиты. Эти показатели никогда не приходят к норме, даже в период ремиссии, что создает предпосылки для обострения хронического воспаления и свидетельствует о первичной хронизации процесса.
Особенность хронического неспецифического паротита заключается в циклическом его течении. Обострения могут возникать очень часто, буквально ежемесячно, сопровождаться подъемом температуры тела, появлением боли и припухлости в зоне околоушных желез с одной или с двух сторон, при этом мочка уха приподнята. В течение 7 дней пальпируют плотный, болезненный инфильтрат, отмечают гипосаливацию. Слюна выделяется вязкая, желеобразная, при присоединении вторичной микрофлоры в слюне появляется примесь гноя. При лечении, начатом на I-3-й день, можно предотвратить гнойную стадию воспалительного процесса и быстро купировать явления острого воспаления.
Симптомы Хронического неспецифического сиалоаденита:
При хроническом интерстициальном сиалоадените сужаются все протоки, в связи с чем введение контрастного вещества на всех стадиях болезни затруднено. Тень паренхимы не изменена, но интенсивность ее снижена.
При сиалодохитах выявляются выраженное расширение и деформация протоков, главного или всех порядков, включая концевые. Изменения могут быть неравномерными на отдельных участках.
После проведения дифференциального диагноза начинают лечение в зависимости от стадии процесса
Диагностика Хронического неспецифического сиалоаденита:
Обязательным методом исследования при сиалоаденитах и сиалодохитах служит контрастная рентгенография. Это довольно трудоемкая процедура, требующая терпения от врача и пациента. Чем больше выражены воспалительные изменения в железе, тем труднее ввести контрастное вещество и тем меньше ее заполнение. В связи с этим контрастную рентгенографию проводят после купирования острых воспалительных процессов или в стадии ремиссии.
Главным рентгенологическим признаком при хроническом паренхиматозном сиалоадените служит выявление в железе множества мелких или достаточно крупных полостей, рисунок которых напоминает виноградную гроздь. Протоки изменены незначительно. Поражение может быть тотальным или затрагивать отдельные участки железы.
Лечение Хронического неспецифического сиалоаденита:
В первые 7 дней, когда воспалительные явления нарастают, целесообразна терапия с рациональным применением антибиотиков широкого спектра действия, сульфаниламидов, десенсибилизирующих и дегидратирующих препаратов. Противовоспалительную терапию необходимо проводить на фоне щадящей, не слюногонной диеты.
При гнойном воспалении, наряду с общим лечением, ежедневно проводят инстилляцию железы до получения чистой порции слюны и ликвидации примеси гноя в отделяемом.
При этом антисептики чередуют с протеолитическими ферментами, с целью разжижения отделяемого, и антибиотиками. Протеолитические ферменты активно лизируют некротические ткани, оказывают противовоспалительное, дегидратационное, антикоагуляционное и антитоксическое действие, повышают фагоцитарную функцию лейкоцитов, стимулируют процессы репарации. Все это значительно сокращает сроки лечения. В последние годы созданы и нашли свое применение новые поколения энзимов — иммобилизированных протеолитических ферментов, в частности иммозимазы. Препарат обладает существенными преимуществами перед обычными ферментами. Он обладает высокой устойчивостью в течение многих часов, термостабилен, сохраняет специфическую активность в широком диапазоне рН среды (6,0-11,5), не вызывает местного раздражения и аллергических реакций.
Применяют также мазевые компрессы и компрессы с 30-50 % раствором димексида. При лечении воспалительные явления быстро купируются: ликвидируются припухлость и боль, усиливается саливация, но в слюне сохраняются примеси, в связи с чем в этот период — с 8-го по 14-й день — целесообразно назначить слюногонную диету, медикаментозные препараты, усиливающие секрецию слюнных желез, физиотерапевтические процедуры для скорейшего рассасывания инфильтратов и препараты, коррегирующие неспецифический иммунитет. В период ремиссии может быть произведена сиалография.
Для предупреждения рецидивов заболевания большое значение придают стимуляции саливации. Для этого в стенонов проток железы вводят 1,5-2,0 мл 15 % раствора ксантинола никоти-ната с последующим обработкой железы ультразвуком частотой 880 кГц, мощностью 0,7 Вт/см2 в непрерывном режиме в течение 10 мин. Принципы лечения сиалоаденитов и сиаладохитов сходны.
Группа больных с неспецифическим паротитом нуждается в диспансерном наблюдении. В периоды эпидемии гриппа, осенью и весной, больным необходимо проводить профилактический курс препаратами, повышающими резистентность организма, и при показаниях (выраженные изменения в железе, выявляемые рентгенологически) проводить повторные профилактические инстилляции. Необходимы тщательная радикальная санация полости рта, обучение больных правильному уходу за полостью рта, корректировка диеты.
Источники:
Болезни слюнных желез у детей и методы лечения
Развитие воспалительных заболеваний слюнных желез происходит в основном вследствие задержки эвакуации секрета
http://dentist.ua/article/622-bolezni-slyunnyih-jelez-u-detey-i-metodyi-lecheniya
Как лечить эпидемический паротит у детей?
Эпидемический паротит – вирусное заболевание, поражающее железистые ткани. Лечение происходит дома или в стационаре в зависимости от тяжести болезни.
http://stranadetstva.ru/epidemicheskij-parotit-u-detej
Неспецифический паротит у детей
Какие заболевания могут вызвать воспаление слюнной железы у ребенка. Какое лечение эффективно при воспалении слюнных желез в зависимости от источника заболевания.
http://bebi.lv/detskie-bolezni/vospaleniye-slyunnyh-zhelez-lecheniye-i-simptomy.html
Хронический неспецифический сиалоаденит
Болезнь Хронический неспецифический сиалоаденит
http://www.med-09.ru/bs2235.htm
mamaznaetvse.ru
Неспецифический паротит у детей
Заболевание «Неспецифический паротит» у детей может затронуть любого. По этой причине нужно быть хоть немного осведомленным, в чем отличие симптомов эпидемического паротита, от тех симптомов, которые несет неспецифический паротит.
Про эпидемический паротит мы знаем намного больше, чем про неспецифический острый паротит. Но, тем не менее, диагностика острого, неприятного неспецифического паротита околоушной слюнной железы и эпидемического паротита необходима как у взрослых больных, так и больных детей одинаково. Отличать эти два заболевания надо, и как раз диагностика нужна ввиду наличия у перечисленных двух заболеваний некоторых сходных признаков. Необходимо заметить, что обе болезни начинаются с острого повышения температуры тела больного, а также увеличивается болезненность околоушных слюнных желез. Ко всему эти заболевания могут сопровождаться гипосаливацией.
Проявляемый острый неспецифический паротит имеет заметное отличие от эпидемического паротита. Отличие в том, что при неспецифическом паротите на кожных покровах в области появления припухлости довольно быстро появляется гиперемия и заметно выраженная инфильтрация тканей в месте, где расположена околоушная железа, неспецифический паротит у детей заболевание хоть и редкое, но знать о нем надо.
При эпидемическом паротите или, как его еще называют, свинке кожный покров над припухшей железой слегка блестит и натянут, но при этом, покровы не гиперемированы, а сама припухлость мягкая. И, как правило, инфильтрации прилежащих тканей не отмечается. Неспецифический паротит чаще всего является односторонним процессом и в большинстве случаев сопровождает тяжелые, общие заболевания либо возникает в послеоперационный период. Неспецифический паротит может появиться после полостных вмешательств, а вот эпидемический паротит — процесс двусторонний — появляется как вирусная инфекция.
Заболевание «Неспецифический паротит» несет симптомы, отличающиеся от свинки.
При неспецифическом паротите в начале болезни из протока выделяется в малом количестве не прозрачная, даже мутная слюна, а при дальнейшем развитии болезни врачи отмечают выделение гноя. При свинке выделяется прозрачная слюна, хотя в значительно меньшем количестве, чем показана норма, так как один из симптомов – сухость во рту ребенка.
При неспецифическом паротите изменение белой крови, в общем, характерно для гнойного процесса.
А при эпидемическом паротите существенные изменений со стороны белой крови не наблюдаются.
www.webkarapuz.ru
Паротит у детей
Свинка или эпидемический паротит, наиболее часто встречающийся у детей возрастом от 3 до 15 лет, является острым инфекционным заболеванием с негнойным поражением слизистых желез (слюнные, поджелудочная, щитовидная, простата, яички) и нервной системы.
В статье вы узнаете, как распознать паротит у ребенка и как его лечить.
Как заражаются паротитом?
Не смотря на свое название «свинка», источником инфекции является больной ребенок. Переносится она воздушно-капельным путем: через разговор, чихание или при кашле. Через предметы оно не передается, хотя вирус устойчив вне организма, но погибает при низких температурах. Инфицироваться от уже зараженного человека можно за 2-3 дня до проявления у него симптомов и еще 5-9 суток после видимого начала болезни (опухания слюнных желез). В среднем от момента заражения и до развития симптомов (инкубационный период) проходит 11-23 дней. Таким образом, на первый взгляд здоровый ребенок может быть разносчиком инфекции, но при этом не знать, что заболел.
Симптомы паротита у детей
Как и любая инфекция, свинка имеет несколько стадий протекания. Инкубационный период проходит почти бессимптомно, но могут проявляться усталость или недомогание, головные боли, нарушение сна и аппетита.
Основными клиническими проявлениями неспецифического паротита у детей являются:
- повышение температуры до 38°С;
- отечность и боль в области щеки около уха, которая усиливаются при разговоре и приеме пищи. Образовавшаяся болезненная опухоль может опуститься;
- кожные покровы в пораженных местах натягиваются и лоснятся;
- воспаление слюнных желез;
- сухость во рту.
Если воспалительный процесс коснется и других органов, то проявляются: высокая температура (до 40°С), боли в животе, тошнота, рвота, нарушение стула, отеки яичков, боли в промежности, регидность затылочных мышц.
Помимо классической формы заболевания, иногда встречаются стертая или бессимптомная. При них температура повышается до 37,5°С, незначительная отечность слюнной железы проходит через 2-3 дня. Опасность в таких случаях заключается в том, что их трудно выявить и поставить диагноз, в результате чего больных детей не держат в карантине, а заболевание распространяется бесконтрольно.
Лечение паротита у детей
Точный диагноз ребенку устанавливается только с помощью анализа крови. Как такового лечения нет, необходимо только симптоматическое лечение. Самое главное – это предупредить возможные осложнения.
При легких формах свинки лечение проводят в домашних условиях, а детей с осложненной формой эпидемического паротита помещают в больницу для стационарного лечения под присмотром врачей.
Дома, помимо назначенных специалистом препаратов, необходимо придерживаться таких рекомендаций:
- постельный режим на 10 дней;
- прикладывать сухое тепло на поврежденные железы;
- обильное питье – шиповник, клюквенный морс, соки;
- полоскание полости рта кипяченой водой или слабым раствором марганцовки;
- избегание перееданий и выдерживание молочно-растительной диеты – можно рис, черный хлеб, картошку, но обязательно нужно исключить мучные продукты, капусту, жирную и острую пищу;
- изоляция на 9 дней от начала болезни.
Нарушение больным постельного режима повышает в 3 раза вероятность появления серьезных осложнений.
В детских учреждениях, где заболел ребенок, на 21 день устанавливается карантин.
После выздоровления ребенок будет иметь пожизненный иммунитет к этому заболеванию.
Профилактика паротита
Среди профилактических мер от паротита на сегодня главной является проведение вакцинации. Детям в возрасте 1 год и 6 лет делают комплексные прививки от кори, паротита и краснухи.
Каждому родителю нужно знать, что паротит у привитых детей протекает в более легкой форме, а также вероятность получить такие последствия как бесплодие, диабет, глухота и нарушение функций центральной нервной системы снижается.
www.my-sunshine.ru
симптомы, причины, лечение, профилактика, осложнения
Причины
Эпидемический паротит у детей (часто говорят — свинка) – это острое вирусное заболевание, при котором происходит воспаление слюнных желез. Наиболее часто эпидемическим паротитом болеют дети в возрасте 5-15 лет. Паротит провоцирует особый вирус, неустойчивый к действию внешних факторов. Болеют им только люди, преимущественно дети и подростки, инфекция передается по воздуху от ребенка к ребенку. Заразны дети с типичной формой, стертой и носительством вируса без проявлений. Для того, чтобы заразиться им достаточно недолгого контакта с больным. Вирус при кашле и чихании разносится на несколько метров вокруг заболевшего. Чаще болеют дети в организованных коллективах – садах и школах. Возможно заражение при пользовании общими игрушками, посудой, с грязных рук. Ребенок опасен для окружающих в конце периода инкубации, за примерно сутки до проявления первичных симптомов и до 5-го дня патологии. После 9 суток заболевания вирус не выделяется из организма и малыш становится не опасен окружающим. Особенно восприимчивы к вирусу малыши до 6 лет, заболевает до 85% контактных, не имеющих прививки. Дети первого года обладают иммунитетом, который получили от матери и почти не страдают от паротитов, перенесенная инфекция оставляет стойкую иммунную защиту, повторно развитие паротита не возникает.
Симптомы
Длительность стадии инкубации паротита составляет до 26 суток, минимальный период 9-ть дней. Типичные проявления инфекции – это воспалительное повреждение околоушной слюнной железы. Начало болезни острое, с резкого подъема температуры до цифр более 39°С сроком несколько дней. Степень повышения температуры находится в прямой зависимости от тяжести процесса. При повреждении все новых и новых железистых органов температура будет вновь повышаться. Также формируются признаки интоксикации в виде головных болей, мышечной ломоты, снижения аппетита и недомогания. Дети капризны, плохо спят.

Возникают боли около уха, в проекции слюнной железы, которые сильнее при разговорах и жевании пищи. Постепенно увеличиваются и припухают области железы, изначально на одной стороне, через двое суток присоединяется вторая половина лица. Припухлость наблюдается перед ухом, спускаясь к нижней челюсти, из-за чего ухо отодвигается вверх и оттопыривается. При ощупывании железа похожа на тесто, болезненная. Увеличение длится до 4 суток, постепенно уменьшаясь затем в размерах. Параллельно с ними могут поражаться подчелюстные и подъязычные железы. Это приводит к выраженной сухости во рту, невозможности жевать твердую пищу. Воспаление и отек сходят на протяжении недели.
У мальчиков могут поражаться яички с развитием отек и болезненности в паху, мошонке. Отек держится до 10 суток, происходит атрофия тканей, снижение фертильности. Поражение обычно возникает спустя несколько суток с момента процессов внутри слюнных желез. Могут поражаться поджелудочная железа с признаками болезненность в животе, поносом и рвотой, нарушением пищеварения, а также в редких ситуациях возникает поражение нервной ткани с формированием менингита и энцефалита.
Неспецифический паротит у детей в основном передается воздушно-капельным путем. Через верхние дыхательные пути он попадает в кровь, нервную систему и слюнные железы. Последние, под действием вируса, начинают увеличиваться в размерах. Кожа в местах поражения натягивается и лоснится. Опухоль может опуститься на шею. Область вокруг слюнных желез болезненна.
Можно встретить и неинфекционный паротит у детей, который не имеет ничего общего с вирусным заболеванием. Встречается он в случае травмы или длительного переохлаждения с последующим воспалением околоушных слюнных желёз одной либо двух.
Диагностика паротита у ребенка
При наличии указаний на контакт с заболевшим ребенком и наличии типичных проявлений диагноз ставят клинически, по симптомам. Сложнее при поражении яичек мальчика и клиники воспаления поджелудочной железы без сильно выраженного увеличения самих слюнных желез. Для диагностики применяют анализ крови со снижением в нем лейкоцитов. Подтвердить диагноз можно при проведении иммуноферментного анализа и выявления антител класса М к паротиту, особенно в сомнительных случаях. Постепенно возникают в крови также антитела класса IgG.
Осложнения
К основным осложнениям паротита относят атрофию яичка и бесплодие мальчиков, поражение яичников девочек, развитие менингита или энцефалита, поражение поджелудочной железы с формированием хронического панкреатита.
Лечение
Что можете сделать вы
Дети должны быть изолированы от других на время лечения до 9 суток болезни. Лечение проводится дома, за исключением поражения яичка, панкреатита и нервной ткани. Показано обеспечение покоя и постельного режима на время лихорадки, особенно это важно для мальчиков. При наличии воспаления желез и панкреатита показана строгая диета с питанием в жидком и полужидком виде. При поражении слюнных желез нужно много поить ребенка, так как во рту сильно сушит. Важно проводить ежедневные гигиенические мероприятия для профилактики воспаления полости рта. Нужно полоскание рта после каждого приема пищи, чистка зубов.
Что делает врач
При лечении паротита применяют симптоматическую терапию – жаропонижающие, обезболивающие препараты, иммунные препараты и витамины. При поражении поджелудочной железы показана диета, препараты спазмолитики и анальгетики, при тяжелом течении препараты для подавления активности железы. При нарушении переваривания пищи помогают ферментные препараты и средства для нормализации микробной флоры.
При орхите показано применение кортикостероидных гормонов, препаратов противовоспалительного и противоаллергического ряда, применение специальной повязки и покой. Подозрение на менингит — это повод для госпитализации и лечения в плате реанимации.
Профилактика
Профилактика заключается в изоляции больных сроком на 9 суток, в группе контактных устанавливается карантин на 21 день. В местах пребывания ребенка проводят мероприятия по дезинфекции. Надежный способ профилактики паротита у детей– прививка, ее ставят живой ослабленной вакциной в возрасте 1 года и шести лет (ревакцинация). Как дети переносят прививку — легко. Вакцина надежно защищает, не дает системных реакций. Вакцинация от паротита у детей делается не только в юном возрасте, но и, при опасности этого заболевания, делают инъекцию подросткам. И многих родителей интересует опрос: можно ли заразиться паротитом от привитого ребенка? Отвечаем: вне зависимости от выраженности реакции ребёнок не заразен для окружающих.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всёВооружайтесь знаниями и читайте полезную информативную статью о заболевании паротит у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как паротит у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга паротит у детей, и почему так важно избежать последствий. Всё о том, как предупредить паротит у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания паротит у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание паротит у детей?
Берегите здоровье близких и будьте в тонусе!
detstrana.ru
ПАРОТИТ — Большая Медицинская Энциклопедия
ПАРОТИТ (parotitis; греч, para около + us, otos yxo + -itis) — воспаление околоушной слюнной железы. В зависимости от этиологических факторов различают неспецифический, специфический и вирусный П. (см. Паротит эпидемический). Кроме того, следует выделять аллергический П.
Неспецифический паротит подразделяют на острый и хронический.
Острый неспецифический паротит
Острый неспецифический паротит возникает вследствие различных причин, к-рые могут быть как местными (травма околоушной железы, попадание инородного тела в проток железы, воспалительные процессы в окружающих железу тканях), так и общими (инф. болезни, оперативные вмешательства, особенно на органах брюшной полости).
В гнойном отделяемом из протока воспаленной околоушной железы (см.) обнаруживают стафилококк, пневмококк, диплококк, стрептококк, кишечную палочку и другие микроорганизмы. Сочетание различных микроорганизмов, в т. ч. анаэробов, может явиться причиной гангренозного П. Воспалительный процесс развивается при внедрении возбудителей инфекции из полости рта через устье околоушного протока в ткань железы. Кроме того, возбудители инфекции могут распространяться гематогенно или лимфогенно; это подтверждается нахождением в ткани воспаленной железы микроорганизмов, ставших причиной инф. заболевания, осложнившегося П.
Решающим моментом в патогенезе П. считают гипосаливацию, к-рая возникает при ряде инф. болезней, после операций, а также в результате местных повреждающих воздействий, напр, травмы околоушной железы.
По данным И. В. Давыдовского, различают три формы острого неспецифического П.: катаральную (серозную), гнойную и гангренозную. При катаральном П. возникает отек, гиперемия, лейкоцитарная инфильтрация железистой ткани, набухание и слущивание эпителия протоков. В протоках железы скапливается вязкий секрет, состоящий из слущенного эпителия и микроорганизмов. При гнойном П. происходит дальнейшее увеличение лейкоцитарной инфильтрации ткани железы, в результате чего возникает гнойное расплавление отдельных ее участков. Одновременно резко уменьшается количество выделяемой слюны, вплоть до полного прекращения слюноотделения. Гангренозный П. характеризуется диффузным гнойным процессом в железе, расплавлением паренхимы и нередко заканчивается гибелью всей железы.
Острый неспецифический П. начинается с появления чувства сухости во рту, припухания железы и болевых ощущений в области железы, усиливающихся при еде. Ухудшается общее состояние, повышается температура. Развитию П., возникающего в результате травмы железы или попадания инородного тела в околоушный проток, предшествует период задержки слюны (см. Сиалостаз), сопровождающийся возникновением приступообразных болей, так наз. слюнной коликой. П. при инф. болезнях развивается обычно во второй половине болезни, после оперативного вмешательства — на 3—4-й день.
При остром серозном П. железа при пальпации малоболезненна, кожные покровы с подлежащими тканями не спаяны, цвет их не изменен. Рот открывается свободно. Слизистая оболочка в области устья околоушного протока гиперемирована, слюна из протока не выделяется или ее отделение скудное, а при массировании железы из протока выделяется густая, вязкая слюна.
 Рис. 1. Лицо больного с острым паротитом: видна диффузная припухлость в области левой околоушной железы и окружающих ее мягких тканей.
Рис. 1. Лицо больного с острым паротитом: видна диффузная припухлость в области левой околоушной железы и окружающих ее мягких тканей.При остром гнойном П. усиливаются боли в области железы, ухудшается общее состояние, нарастают явления интоксикации, температура тела повышается до 38—39°. Припухлость железы увеличивается, распространяется на щечную, подглазничную, височную, подчелюстную области (рис. 1), кожа спаивается с подлежащими тканями, краснеет. При пальпации в области железы определяется плотный болезненный инфильтрат, иногда участки флюктуации. Рот открывается с трудом. В полости рта отмечается значительный отек и гиперемия слизистой оболочки на стороне поражения, а из устья протока — обильное выделение гноя.
Течение острого гангренозного П. тяжелое, сильно выражены явления интоксикации. Наблюдается разлитое гнойное расплавление железы, одновременно гнойный процесс захватывает прилежащие ткани. При вскрытии гнойных очагов и отторжении участков железы возникают свищи. Гангренозный П. чаще наблюдается у ослабленных больных, страдающих тяжелыми хрон, заболеваниями (сахарный диабет, цирроз печени и т. д.).
Осложнения при остром П. могут наблюдаться как в ранние, так и в отдаленные сроки от начала заболевания. К ранним осложнениям относится распространение гнойного процесса в окологлоточное пространство, средостение, прорыв гноя в наружный слуховой проход, гнойное расплавление стенок крупных сосудов, тромбоз яремных вен и мозговых синусов, парез мимических мышц вследствие вовлечения в гнойный процесс лицевого нерва. К поздним осложнениям относятся слюнные свищи (см.) и гипергидроз (см.), выражающийся в повышении функции потовых желез кожи, покрывающей околоушную железу.
Диагноз острого П. ставится на основании анамнеза и характерной клин, картины. Важно своевременно определить начало гнойного расплавления железы и установить показания к оперативному вмешательству.
При остром серозном П. с целью повышения саливации назначают 1% р-р пилокарпина; для ликвидации воспалительных явлений в околоушный проток ежедневно в течение 5—6 дней вводят антибиотики (одновременно их вводят внутримышечно), а также протеолитические ферменты, р-р фурацилина. Антибактериальное лечение сочетают с новокаиновой или тримекаиновой блокадой, для этого ткани, окружающие железу, инфильтрируют р-ром анестетика с антибиотиками или протеолитическими ферментами (4—6 раз на курс). На область железы назначают также инфракрасное (соллюкс) и УФ-облучение, УВЧ-терапию, мазевые повязки. При гнойном П. проводят антибактериальную, противовоспалительную, гипосенсибилизирующую и общеукрепляющую терапию, а при гангренозном дополнительно в зависимости от вида анаэробных возбудителей вводят соответствующие сыворотки (см. Анаэробная инфекция). При гнойном и гангренозном П. показано вскрытие гнойных очагов с последующим их дренированием.
При своевременно начатом лечении воспалительные явления при серозном и гнойном П. удается обычно ликвидировать на 10—15-й день, при гангренозном — на 5 — 6-й неделе. После серозного П. функция железы восстанавливается полностью. Гнойный и гангренозный П. также заканчиваются выздоровлением, но при этом происходит замещение участков железы, подвергшихся нагноению, рубцовой тканью, что приводит к снижению секреции. Иногда острый П. может давать повторные вспышки воспалительного процесса и переходить в хрон. П.
Профилактика П. при инф. болезнях, а также после операций заключается в уходе за полостью рта, стимуляции слюноотделения, что производится путем орошения слизистой оболочки рта 0,5 — 1% р-ром гидрокарбоната натрия или лимонной к-ты, внутрь назначают 1% р-р пилокарпина.
Хронический неспецифический паротит
Хронический неспецифический паротит чаще возникает как первичное заболевание, реже как исход острого П. Хрон, неспецифический П. часто сопутствует заболеваниям, ведущим к снижению неспецифической резистентности организма, таким, как гипертоническая болезнь, полиартриты, заболевания поджелудочной железы и желудка, нервной системы, а также наблюдается при синдроме Шегрена (см. Шегрена синдром), синдроме Микулича (см. Микулича синдром).
При хрон, неспецифическом П. в протоках околоушной железы обнаруживают ту же флору, что и при остром П.
В зависимости от локализации патол. процесса различают паренхиматозный, интерстициальный П. и хрон, сиалодохит.
При паренхиматозном П. наблюдается лимфоцитарная инфильтрация стромы железы, расширение, а местами запустевание протоков и концевых отделов железы; просветы других выводных протоков кистозно расширены. В паренхиме железы возникают микроабсцессы, с последующим разрастанием в них грануляционной ткани. При хрон, спало до-хитах (см. Сиаладенит) аналогичные явления развиваются в области главного выводного протока железы. При интерстициальном П. отмечается разрастание межуточной соединительной ткани, замещающей строму железы и сдавливающей паренхиму.
 Рис. 2. Лицо больной с хроническим паротитом: видна отграниченная с четкими контурами инфильтрация правой околоушной железы.
Рис. 2. Лицо больной с хроническим паротитом: видна отграниченная с четкими контурами инфильтрация правой околоушной железы.Клиническая картина хрон. П. характеризуется длительным бессимптомным течением с периодическими обострениями, когда появляется болезненное, одно- или двустороннее припухание околоушной железы (рис. 2), недомогание, повышение температуры. Особенно эти явления выражены при паренхиматозном П. При массировании железы из околоушного протока обильно выделяется густая слюна с примесью гноя, хлопьев слизи. Интерстициальный П. протекает менее выражено; однако для него характерно стойкое снижение функции железы. При хрон, сиалодохите воспалительный процесс локализуется в околоушном протоке и протоках I—V порядка. Околоушная железа при этом нормальных размеров и консистенции, иногда незначительно увеличена. Околоушный проток утолщен, имеет вид эластичного тяжа, из него обильно выделяется густая, мутная слюна с отдельными комочками слизи.
Наблюдаются те же осложнения, что и при остром неспецифическом П., но встречаются они значительно реже. При длительном течении болезни снижается слюноотделение (см.).
Диагноз хрон, неспецифического П. устанавливается на основании анамнеза и клин, картины заболевания. Для подтверждения диагноза проводят дополнительные исследования, такие как цитол, исследование слюны (см.), сиалографию, радиосиалографию (см. Сиалография, радиоизотопная), эхографию (см. Ультразвуковая диагностика) и сиалометрию.
 Рис. 3. Сиалограмма околоушной железы ири хроническом паренхиматозном паротите: стрелками указаны многочисленные округлые полости различных размеров.
Рис. 3. Сиалограмма околоушной железы ири хроническом паренхиматозном паротите: стрелками указаны многочисленные округлые полости различных размеров.Для проведения дифференциальной диагностики между отдельными формами хрон. П. и другими заболеваниями, локализующимися в области околоушной железы, используют сиалографию. При этом определяется дефект заполнения протоков железы, возникающий вследствие рубцевания отдельных участков железы после абсцедирования. Равномерное сужение всех протоков железы и увеличение ее размеров характерно для интерстициального П., контуры протоков при этом четкие, ровные; в поздней стадии протоки становятся прерывистыми, а контуры их — неровными. Обнаружение на сиало-грамме множественных полостей округлой или неправильной формы с четкими контурами размером от 1 до 10 мм позволяет поставить диагноз паренхиматозного П. (рис. 3). При хрон, сиалодохите на спалограмме определяется неравномерное расширение околоушного протока и протоков I—V порядков, контуры протоков четкие, но неровные. В случае повышенной проницаемости стенок протоков для контрастного вещества у больного можно предположить синдром Шегрена.
Применение пантомографии (см.) в сочетании с сиалографией околоушных желез дает возможность исследовать одновременно обе околоушные железы и установить степень их изменений.
Лечение начинают с введения в околоушный проток лекарственных средств (антибиотиков, протеолитических ферментов, р-ра фурацилина) — ежедневно в течение 5—6 дней. Новокаиновые или тримекаиновые блокады проводят каждые 2 — 3 дня (на курс 10 —12 раз). После курса блокад рекомендуется продольная гальванизация области слюнной железы (30 процедур). Для усиления секреции железы применяют галантамин. Для повышения тонуса слюнных протоков и усиления функции железы проводят диадинамотерапию, ампли-пульстерапию или флюктуоризацию (см. Импульсные токи).
С целью предупреждения чрезмерного развития соединительной ткани и для рассасывания остаточных инфильтратов назначают электрофорез 6% р-ра йодида калия или лидазы, ультразвук на область железы в сочетании с парафино- или озокери-то лечением.
Оперативное лечение при хрон. П. применяется редко. В поздних стадиях паренхиматозного П., осложненного частыми обострениями проводится гхаротидэктомия с сохранением ветвей лицевого нерва (см. Околоушная железа). При хрон, сиа-лодохите эффективно оперативное расширение околоушного протока.
С целью профилактики обострения в протоки железы периодически (курсами) вводят йодолипол, внутрь назначают 2—10% р-р йодида калия.
По данным И. Ф. Ромачевой, полное выздоровление при хрон, неспецифическом П. наблюдается лишь в незапущенных случаях болезни, в остальных случаях отмечается лишь улучшение состояния больных при регулярном диспансерном лечении.
Специфический паротит
Специфический паротит в зависимости от этиологии может быть актиномикозным, туберкулезным и сифилитическим. Встречается редко.
Актиномикозный паротит возникает в результате внедрения лучистых грибков через проток железы (первичный) или при переходе специфического процесса из окружающих тканей (вторичный). Воспалительные явления в железе развиваются медленно. В разных отделах железы периодически возникают абсцедирующие очаги, процесс распространяется на окружающие ткани. Самочувствие больного ухудшается, температура повышается до 38—39°. После вскрытия абсцессов наружу состояние больного стабилизируется до очередного обострения. Диагноз актиномикозного П. ставят на основании исследования гноя, в к-ром находят друзы актиномицетов (см. Актиномикоз). Лечение проводится как при остром неспецифическом гнойном П. в сочетании с иммунотерапией актинолизатом.
Туберкулезный паротит встречается при генерализованных формах туберкулеза легких и лимф, системы. Заболевание протекает медленно, не имеет характерной клин, картины. Со временем выявляется плотная припухлость с участками размягчения; не исключено абсцедирование. Иногда в процесс вовлекается лицевой нерв. Диагностика туберкулезного П. затруднительна: для обнаружения микобактерий необходимо исследовать пунктат из очагов размягчения или абсцедирования. Лечение специфическое (см. Туберкулез).
Сифилитический паротит чаще наблюдается в третичном периоде сифилиса. Характерно развитие гуммозных очагов в строме железы и сдавление паренхимы. Заболевание протекает медленно, скрыто, не имеет характерных признаков, может симулировать рост злокачественной опухоли. Существенное значение в диагностике сифилитического П. имеет наличие в анамнезе у больного сифилиса, а также проведение серол, реакций. Лечение специфическое (см. Сифилис).
Аллергический паротит
Аллергический паротит представляет собой острое или хрон, воспаление околоушной железы, возникающее вследствие сенсибилизации организма к эндогенным или экзогенным аллергенам. Среди аллергенов, вызывающих П., различают бактериальные антигены из очагов хрон, инфекции, нек-рые лекарственные средства (антибиотики, салицилаты, йод и др.), пищевые продукты (яйца, молоко, мед и т. д.).
В патогенезе аллергического П. ведущая роль принадлежит аллергическим реакциям немедленного типа, но встречаются случаи П., протекающие по типу гиперчувствительности замедленного типа (см. Аллергия).
Аллергический П. начинается остро. Иногда уже при жевании возникает боль в околоушной железе, происходит ее увеличение и уплотнение, затрудняется открывание рта и глотание, снижается слюноотделение, повышается температура тела. В легких случаях эти явления держатся недолго, и уже через 2—3 часа уменьшается отек околоушной железы, исчезает ее болезненность, восстанавливается саливация, нормализуется температура. Заболевание может длиться несколько суток и обычно заканчивается выздоровлением. Встречается и хрон, рецидивирующее течение аллергического П., для к-рого характерно периодическое увеличение железы, задержка секрета в слюнных протоках, болезненность железы при пальпации в период поступления экзогенных аллергенов или сенсибилизации к аутомикрофлоре. В период ремиссии все клин, симптомы сглаживаются или полностью исчезают. Воспаление околоушной железы аллергического генеза часто сочетается с поражением других слюнных желез, а также суставов.
Диагноз устанавливается на основании типичного клин, течения, характерной микроскопической картины секрета железы (наличие в слюне эозинофилов, кристаллов Шарко— Лейдена, разрушенных лимфоцитов), а также специального аллергологического обследования.
Аллергический П. следует дифференцировать с эпидемическим П., с П. инфекционного, травматического и послеоперационного происхождения.
После исключения подозреваемых в отношении аллергизирующего воздействия медикаментов и пищевых продуктов, назначают антигистаминные и гормональные средства, проводят симптоматическую терапию, а также лечение очагов хрон, инфекции.
Библиография: Зедгенидзе Г. А. Рентгенодиагностика заболеваний слюнных желез, JI., 1953; Клементов А. В. Операции на околоушной слюнной железе, в кн.: Оперативная челюстно-лицевая хирургия, под ред. М. В. Мухина, с. 266, JI., 1963; о н ж е, Паротиты, Калининград, 1967; Ногаллер А. М. Аллергия и хронические заболевания органов пищеварения, М., 1975; Робустова Т. Г. Актиномикоз челюстно-лицевой области и шеи, М., 1966; Ромачева И. Ф. и д р. Обследование больных с заболеваниями слюнных желез, Стоматология, № 4, с. 57, 1972; Руководство по хирургической стоматологии, под ред. А. И. Евдокимова, с. 226, М., 1972; С а з а м а JI. Болезни слюнных желез, пер. с чешек., Прага, 1971; Солнцев А. М. и Колесов В. С. Хирургия слюнных желез, Киев, 1979; Diseases of the salivary glands, ed. by R. M. Rankow a. I. M. Polayes, Philadelphia, 1976; Interlandi J. Controlling allergic parotitis from foods, Illinois med. J., v. 141, p. 541, 1972; К i-t a m u r a T. Atlas of diseases of the salivary glands, Tokyo, 1972; Lehrbuch der klinischen Allergie, hrsg. v. K. Hansen u. M. Werner, Stuttgart, 1967; PfeifferK. Die Rontgendiagnostik der Speicheldriisen und ihrer Ausfiihrungsgange, Handb, med. Radiol., hrsg. v. L. Diethelm u. a., Bd 8, S. 308, B., 1968; Schulz H.-G. Das Ront-genbild der Kopfspeicheldriisen, Lpz., 1969.
Т. Г. Робустова; А. М. Ногаллер (алл.), И. Ф. Ромачева (рент.).
xn--90aw5c.xn--c1avg
Паротит у детей: симптомы, лечение, профилактика заболевания
Это заболевание благодаря массовой вакцинации встречается не так часто. Но если паротит у детей дает симптомы, то и лечение требуется незамедлительное, чтобы не допустить серьезных последствий.
Паротит (свинка) чаще инфицирует детей, при этом малыши до 1 года заболевают редко из-за иммунитета, который они получают с материнским молоком. Не так часто недуг поражает и детей до 3 лет. Больше всего подвержены заболеванию школьники и подростки, причем случаи паротита фиксируются чаще у мальчиков, чем у девочек. У молодых людей в возрасте 18-25 лет и у взрослых до 40 лет паротит протекает в тяжелой форме и почти всегда дает осложнения.
Симптомы паротита
Попав в железистые органы, вирус паротита начинает интенсивно размножаться. Этот период считается инкубационным и проходит в большинстве случаев бессимптомно. Иногда ребенок может жаловаться на плохое самочувствие, у него пропадает аппетит, но не более того. По истечении 5-7 дней, пока вирус находится в крови, его можно диагностировать посредством специальных исследований, а затем начинается этап клинических проявлений паротита.
Поскольку чаще всего первыми недуг поражает слюнные железы, первый клинический признак заболевания — припухание лица в этой области. Вирус атакует околоушные слюнные железы одинаково с обеих сторон, но иногда наблюдается и односторонний процесс.
Поражение околоушных слюнных желез не так заметно, особенно в первые дни и у полного ребенка, но при вовлечении в процесс подчелюстных и подъязычных слюнных желез лицо сильно отекает, кожа натягивается, и из нее невозможно сформировать складку пальцами. Отсюда и народное название недуга — свинка.
К отечности лица добавляются и другие симптомы:
- болезненность при пальпации;
- повышение температуры тела до 38°С;
- сухость во рту;
- болезненность при глотании, открывании рта, поворотах головы.
Поскольку слюна обладает антибактериальными свойствами и принимает участие в процессе пищеварения, нарушение ее выделения провоцирует тошноту, боли в животе, изменения стула. Иногда течение паротита осложняется бактериальными инфекциями ротовой полости — стоматитом, гингивитом, кариесом.
При обычном течении заболевания достаточно осмотра педиатра для постановки диагноза, но с целью исключить ошибку проводится специальный анализ крови на наличие в ней вируса эпидемического паротита. Иногда заболевание может протекать бессимптомно, только с незначительным повышением температуры тела (до 37,5°С). В таких случаях определить наличие вируса можно только посредством анализа крови. Врач прибегает к нему в том случае, если ребенок контактировал с больным.
Если бессимптомный случай — единичный в детском коллективе, то существует вероятность спутать его с другими заболеваниями.
Ребенок, у которого не было обнаружено характерных клинических проявлений недуга, остается заразным для других детей. И только когда заболевают другие дети, у носителя подозревается паротит.
Полная диагностика организма необходима, если свинка протекает в тяжелой форме с вовлечением в патологический процесс других органов. Очень разные дает осложненный паротит у детей симптомы, и лечение потребуется не столько самого заболевания, сколько его возможных последствий.
Осложненный эпидемический паротит
Чаще всего вирус поражает поджелудочную железу. Больной жалуется на тяжесть в животе, тошноту и рвоту, нарушается стул. Боли в животе носят приступообразный характер. В крови заболевшего ребенка повышаются амилаза и диастаза, что характерно для острого панкреатита. Все эти симптомы связаны еще и с тем, что слюнные железы функционируют неправильно и нарушается работа пищеварительной системы.
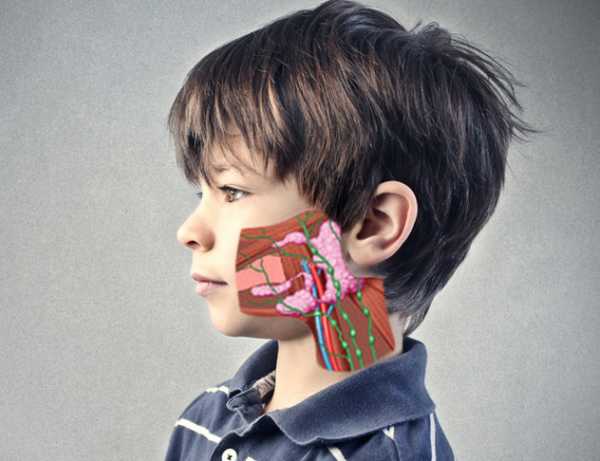
У мальчиков школьного возраста, особенно у подростков, вирус может проникать в органы репродуктивной системы, провоцируя орхит или простатит (воспаление яичка или предстательной железы). В большинстве случаев поражается одно яичко. Оно отекает, становится болезненным на ощупь, кожа краснеет, повышается температура. Последний симптом самый опасный, поскольку если не принять мер, то последствия могут проявить себя уже в зрелом возрасте. Это мужское бесплодие.
При простатите болезненной на ощупь становится промежность. А при ректальном исследовании прямой кишки посредством пальпации обнаруживается в месте расположения предстательной железы опухолевидное образование. У девочек органы репродуктивной системы поражаются не так часто, но известны случаи оофорита (воспаления яичников) как осложнения паротита.
Тяжелые последствия может иметь поражение нервной системы, которое провоцирует менингит. Это одно из самых опасных осложнений свинки. Для него характерна постоянная головная боль, повышенная температура тела (до 40°С), рвота. Клиническая картина дополняется ригидностью затылочных мышц, когда сам ребенок, а иногда и при помощи взрослого, не может достать подбородком до собственной груди.
Чтобы поставить точный диагноз и начать лечение, потребуется люмбальная пункция, когда из спинного мозга берут спинномозговую жидкость и исследуют ее на наличие вируса. Менингит требует немедленного лечения, поскольку несет огромную опасность для жизни ребенка.
Подобные менингиту симптомы имеет менингизм, но при проведении вышеуказанного анализа не обнаруживается изменений в спинномозговой жидкости. И менингит, и менингизм могут возникать на 5 сутки заболевания паротитом, и только лабораторные исследования помогут правильно поставить диагноз. Менингизм не требует специфического лечения, нужно только наблюдение (симптомы затухают по истечении 3-4 суток), а менингит чреват тяжелыми последствиями.
Лечение паротита у детей
Легкие формы заболевания можно лечить в домашних условиях. Фактически лечится не само заболевание, а его проявления. При свинке важно не простудиться, поэтому больному ребенку предписан строгий постельный режим, особенно если имеет место высокая температура.
При поражении околоушных слюнных желез, а особенно при вовлечении в патологический процесс подчелюстных и подъязычных слюнных желез, ребенку становится трудно жевать и глотать пищу, поэтому она должна быть мягкой или измельченной на блендере. Подходят разнообразные овощные пюре, каши, бульоны, перетертые супы. Как и при любом другом вирусном заболевании, при паротите используется теплое обильное питье. Греть отек нет необходимости, можно только применять сухое тепло.
При течении заболевания средней тяжести, сопровождающемся высокой температурой, используются противовирусные препараты, а для поддержания иммунной системы и как профилактика осложнений — иммуностимулирующие средства (например Гроприносин). При температуре тела выше 38°С применяются жаропонижающие препараты, особенно для детей до 3 лет, которые подвержены судорогам.
Больной ребенок изолируется из детского коллектива на период 14-15 дней от появления первых клинических признаков недуга.
Осложненный эпидемический паротит лечится в стационаре. При поражении поджелудочной железы пища должна быть не только полужидкой и жидкой, но и диетической. Исключаются острые, жирные, жареные, копченые блюда. Такая диета будет сопровождать больного в течение последующих 12 месяцев, поскольку существует риск развития сахарного диабета.
При высокой температуре наряду с жаропонижающими препаратами к области поджелудочной железы следует прикладывать холод, а при сильных болях используют спазмолитики, например Но-шпу. Чтобы поджелудочная железа не подвергалась нагрузкам, проводят дезинтоксикацию организма посредством солевых растворов внутривенно и используют ферменты Мезим, Креон. В редких случаях может потребоваться консультация хирурга и специальное лечение поджелудочной железы.
Орхит яичка может привести в дальнейшем к бесплодию, поэтому для снятия отека и снижения температуры используют холод. Внутримышечно вводят Преднизолон на протяжении 10 дней, чтобы избежать атрофии яичка.
Дети с менингитом лечатся в стационаре под строгим наблюдением специалиста посредством диуретиков Лазикса и Фуросемида, чтобы снять отек мозга. Необходимое условие — строгий постельный режим. Чтобы предупредить последствия, применяют ноотропные препараты — Фезам, Ноотропил. В тяжелых случаях назначается Преднизолон, доза которого определяется исходя из тяжести заболевания. Выписывать больного из стационара можно только после повторного исследования спинномозговой жидкости при ее нормальных показателях.
Профилактика заболевания
Самым надежным профилактическим средством на сегодняшний день является вакцинация детей. Впервые она проводится в годовалом возрасте. Полный иммунитет сохраняется на протяжении 6 лет, поэтому перед тем, как ребенок пойдет в школу, его вакцинируют второй раз. Привитые дети болеют очень редко, а заболевание протекает в легкой форме и лечится в домашних условиях.
Неспецифические профилактические мероприятия проводятся среди контактных детей посредством противовирусных препаратов — Интерферона, Виферона. Важно вовремя выявить носителя заболевания и объявить карантин в детском учреждении минимум на 3 недели. Заболевшие дети могут посещать детский сад или школу только через 2 недели после начала заболевания.
otekhelp.ru
