АКНЕ: патогенез и современные методы лечения | #06/05
Угревую болезнь (акне) относят к числу часто встречающихся в практике врача-дерматолога заболеваний кожи. Дебют заболевания обычно проявляется у девочек в возрасте от 12 до 14 лет, у мальчиков — в 14–15 лет. В этом возрасте возможны два варианта течения заболевания — «физиологические» акне и «клинические» акне, наблюдаемые у 15% пациентов, которые требуют назначения лечения. У 7% пациентов возможно развитие поздних акне, возникающих после 40 лет [1, 3, 5].
Угревая болезнь нередко является одним из осложнений жирной или смешанной форм себореи. У значительной части больных угревая болезнь склонна к хроническому течению, частым рецидивам и нередко оказывается резистентной к проводимой терапии.
Патоморфологически вульгарные угри представляют собой гнойное воспаление сальной железы и перигландулярной ткани. Принято различать несколько клинических разновидностей этого заболевания. К более легким и относительно благоприятно протекающим формам относят вульгарные или юношеские, папулезные и пустулезные угри. Они легче поддаются лечению и обычно не оставляют после себя грубых рубцовых изменений на коже. Напротив, индуративные, сливные, флегмонозные и конглобатные угри в связи с резистентностью к проводимой терапии, частыми рецидивами и возникновением при этих формах грубых косметических дефектов представляют для врача и больного сложную медицинскую и социально-психологическую проблему [3].
Психоэмоциональные расстройства выявляются у 40–50% пациентов с угревой болезнью, ведущим является нозогенная депрессия невротического уровня, чаще протекающая по астено-тревожному и тревожному типам. Наибольшая частота психоэмоциональных расстройств наблюдается при II–III степени тяжести акне, при этом характерна обратная зависимость выраженности психоэмоциональных расстройств от степени тяжести и длительности болезни [2].
Поэтому важным для практического врача является ранняя диагностика, правильная клиническая оценка, своевременное назначение эффективных и безопасных препаратов в зависимости от клинической формы заболевания, что позволяет избежать состояния дисморфофобии, неудач в лечении и улучшить качество жизни больных.
Патогенез акне является мультифакторным. На сегодняшний день выделяют четыре ведущих фактора в этиологии заболевания: фолликулярный гиперкератоз, увеличение количества Propionibacterium acnes, изменение продукции кожного сала и воспаление.
Начальным этапом формирования заболевания является появление микрокомедонов, которые в дальнейшем колонизируются Propionibacterium acnes. Микрокомедоны являются результатом развития двух процессов — гиперпролиферации кератиноцитов акроворонки волосяного фолликула и избыточной продукции кожного сала, что в сочетании приводит к закупорке фолликула и формированию открытых и закрытых комедонов. Для кератиноцитов характерно увеличение тонофиламентов и десмосом, повышенное количество кератинов К6 и К16 [9].
Propionibacterium acnes являются анаэробными резидентными представителями микрофлоры кожи человека, способными проявлять свои патогенные свойства только в определенных условиях. Propionibacterium acnes участвуют в развитии воспаления в очаге заболевания, способствуя освобождению хемотаксических факторов и цитокинов, а также превращению триглицеридов кожного сала в свободные жирные кислоты.
В механизме развития акне важными являются следующие компоненты патогенеза — относительный недостаток линолевой кислоты, действие андрогенов и свободных жирных кислот. На продукцию кожного сала огромное влияние оказывают андрогены, которые в большом количестве начинают поступать в кожу в пубертатном периоде, определенное значение имеет гормон роста, инсулиноподобный фактор роста и вещества, активирующие образование пероксисом [8].
Мишенями действия половых гормонов в коже являются эпидермис, волосяные фолликулы, сальные железы, фибробласты. На продукцию кожного сала влияют гормоны тестикулярного или овариального (свободный тестостерон) и надпочечникового (дегидроэпиандростерон, андростендион) происхождения. Подобное действие оказывает и предшественник тестостерона, эстрогенов и адренокортикостероидов — прогестерон, обладающий андрогенным и антиэстрогенным воздействием на секрецию сальных желез. Этим объясняется повышение салоотделения и усиление образования акне в предменструальный период.
Важное значение имеет не только повышение уровня андрогенов, но и повышенная чувствительность клеток-мишеней, в частности клеток сальной железы, к андрогенам, циркулирующим в крови.
В патогенезе угрей важная роль отводится дефициту цинка, который регистрируется у 80% больных. На фоне цинкдефицитного состояния возрастает темп экскреции кожного сала, а тяжесть течения болезни коррелирует со степенью снижения цинка в организме больного. Цинк снижает активность 5a-редуктазы, что способствует нормализации соотношения гормонов и ведет к уменьшению салоотделения.
Наружная терапия является первой линией лечения акне у новорожденных, в детском возрасте, при дебюте акне и юношеских угрях. Назначение только наружной терапии показано при легких воспалительных и невоспалительных формах акне, невоспалительных формах акне средней тяжести. Во всех остальных случаях назначается комбинированная терапия с системными препаратами.
Препараты для наружной терапии назначаются длительно, минимальный курс лечения составляет 3 мес, после окончания курса необходимо назначение лекарственных средств с профилактической целью для предотвращения обострения заболевания.
В 2002 г. разработаны рекомендации и алгоритм патогенетического лечения различных форм акне (XX Всемирный конгресс по дерматологии, Париж, 2002), в которых препаратами первого выбора врача при лечении акне являются местные ретиноиды. Топические ретиноиды влияют на процессы ороговения (кератинизацию и десквамацию), снижают салоотделение, усиливают пролиферацию эпителиоцитов кожи и обладают определенным противовоспалительным действием. Наиболее перспективным является адапален (дифферин), обладающий хорошей переносимостью, отсутствием фотосенсибилизирующего действия, высокой эффективностью при комедональных и папуло-пустулезных акне [6]. Адапален применяется после очищения кожи 1 раз в сут на ночь, стойкое клиническое улучшение наблюдается через 3 мес, в поддерживающем режиме препарат наносят 2–3 раза в неделю.
Бензоила пероксид (базирон АС, окси-5, окси-10) после нанесения на кожу приводит к освобождению активных форм кислорода, уменьшению синтеза свободных жирных кислот и образования микрокомедонов. Препарат обладает выраженным влиянием на P. acnes, St. epidermidis, Malassezia furfur и снижает риск развития резистентности при комбинировании с антибиотиками. Выпускается бензоил пероксид в виде геля 2,5 –10% и 5–10% лосьона. Бензоил пероксид наносят на кожу 2–3 раза в день в течение 1–3 мес. Побочными эффектами препарата являются раздражающее действие, особенно при применении высоких концентраций, а также повышение фоточувствительности за счет истончения рогового слоя. Препарат способен обесцвечивать волосы, поэтому рекомендуется его применение при сочетании акне и гипертрихоза. Противопоказанием является повышенная чувствительность к компонентам препарата.
Широко применяется для наружного лечения акне азелаиновая кислота (скинорен), обладающая способностью нормализовать процессы кератинизации фолликула, антимикробным и противовоспалительным действием, способная уменьшать пигментацию кожи [6]. Препарат выпускают в виде 20% крема и 15% геля. Наносят его на всю поверхность лица или другие пораженные участки кожи утром и вечером, лечение продолжают до достижения терапевтического эффекта. Специфических противопоказаний к препарату нет.
Топические антибиотики. Назначение показано при папуло-пустулезных акне легкой и средней тяжести в комбинации с топическими ретиноидами или бензоил пероксидом. Среди антибиотиков для наружного применения на первом месте стоят эритромицин, клиндамицин, фузидиевая кислота. Монотерапия местными антибиотиками не даст желательного эффекта, так как не оказывает достаточного влияния на основные патогенетические факторы, кроме колонизации P. acnes.
Эритромицин выпускается в комбинации с препаратом цинка (зинерит). Лосьон наносят на кожу 2 раза в день в течение 12 нед. Побочное действие — сухость, жжение, дерматит.
Клиндамицин выпускается в виде 1% геля или лосьона, который при нанесении на кожу гидролизуется в выводных протоках сальных желез. Несмотря на минимальное всасывание, препарат может вызывать нарушения со стороны желудочно-кишечного тракта, аллергические реакции. Наносят препарат 1–2 раза в день в течение 3 мес.
Фузидиевая кислота выпускается для наружного применения в виде 2% крема (фуцидин), обладает способностью хорошо проникать через неповрежденную кожу и оказывает выраженное бактерицидное действие [7]. Крем применяют 2 раза в день в течение 7 дней. Не отмечено системного действия препарата и индивидуальной непереносимости.
Местные формы антибиотиков обычно хорошо переносятся, аллергический контактный дерматит развивается редко. Длительное наружное применение антибиотиков может привести к развитию бактериальной резистентности P. acnes.
α-гидроксикислоты (АНА) — яблочная, тартаровая, цитрусовая, молочная, гликолевая — обладают комедолитическим свойством. При концентрации АНА 30–70% (гликолевый пилинг) лечение проводится утром 1 раз в день, в вечернее время назначают ретиноиды. Препараты с концентрацией кислоты 10–15% (эксфолиак, крем 10; эксфолиак, крем 15) назначают пациентам с акне ежедневно в течение 8 нед. При низких концентрациях АНА лекарственные средства назначаются в межрецидивный период и для профилактики осложнений угревой болезни (рубцов и пигментации).
β-гидроксикислоты — салициловая кислота, резорцин — влияют на фолликулярный гиперкератоз, так как являются слабыми кератолитиками и обладают противовоспалительными свойствами. Применяются в различных лекарственных формах, чаще — растворах (салициловая кислота 0,5%–5%, резорцин 1–3%).
Гиалуроновая кислота в сочетании с цинком (куриозин, гель) используется как профилактическое средство после разрешения клинических проявлений акне. Гиалуроновая кислота способствует формированию косметических рубцов. Препарат наносят 2 раза в сут до достижения клинического эффекта. Побочными реакциями являются жжение, чувство стягивания кожи, легкая гиперемия, которые самостоятельно исчезают при продолжении терапии.
Системная терапия акне показана для лечения больных с акне средней или тяжелой формы, особенно в случаях образования рубцов, дисхромий или значительных психосоциальных расстройств. Системная терапия может быть необходима при непереносимости или неэффективности местного лечения.
Наиболее эффективным препаратом для лечения акне среднетяжелой и тяжелой форм является изотретиноин (роаккутан), который при системном применении вызывает длительные ремиссии или излечение у большинства больных. Препарат является ретиноидом, рекомендуемым для системного применения, влияет на процессы дифференцировки и кератинизации клеток эпидермиса, в том числе сальных желез, обладает выраженным себостатическим и противовоспалительным действием. Оптимальная суточная доза изотретиноина составляет 0,5–1,0 мг на 1 кг массы тела больного. Стандартная начальная терапевтическая доза 0,5 мг/кг. Обычные сроки лечения составляют 4–8 мес. После достижения выраженного терапевтического эффекта (чаще к концу 2-го месяца) начальная суточная доза снижается (с 1,0 до 0,5 мг/кг; с 0,5 до 0,2–0,3 мг/кг) и используется до излечения пациента. При флегмонозных и конглобатных угрях снижение суточной дозы целесообразно проводить в более поздние сроки (через 3–4 мес после начала лечения) [3].
Роаккутан обладает тератогенным действием, что ограничивает его применение для женщин детородного возраста. До начала лечения обязательно исключается беременность, пациентки должны использовать эффективные контрацептивные средства за 1 мес до начала лечения, весь период лечения и в течение 1 мес после его прекращения.
Побочные реакции при приеме роаккутана многообразны и касаются различных органов и систем (сухость кожи и слизистых, хейлит, конъюнктивит, носовые кровотечения, ретиноидный дерматит, фотосенсибилизация кожи, мышечная скованность, гиперостоз, повышение активности трансаминаз, липидов крови и др.), кроме тератогенного эффекта остальные побочные реакции являются дозозависимыми. До начала и в процессе лечения необходим тщательный контроль состояния пациента. Пациенты с почечной и печеночной недостаточностью, сахарным диабетом, склонностью к нарушению обмена веществ (гиперлипидемия) не должны получать лечение этим препаратом.
Системные антибиотики. Наиболее часто применяют эритромицин и тетрациклин. Лечение антибиотиками проводят длительно, 6–8 нед и дольше. Назначаются дозы с 1 г в сутки циклами по 5–10 дней без перерывов, но со снижением суточной дозы в каждом последующем цикле на 0,1–0,2 г, доводя постепенно суточную дозу до 0,1–0,2 г [3]. Одновременно с антибиотиками необходимо назначать противогрибковые препараты для профилактики кандидозов и препараты цинка (сульфат или окись цинка 0,02–0,05 — 2–3 раза в день после еды). Противопоказаниями для назначения системных антибиотиков являются индивидуальная непереносимость, беременность и кормление грудью, наличие сопутствующих грибковых поражений кожи и слизистых, тяжелые заболевания печени и почек, лейкопении.
Оральные контрацептивы (диане-35) обладают фармакологическим действием, связанным с блокированием рецепторов андрогенов и уменьшением их эндогенного синтеза. В результате тормозится секреция сальных желез. Диане-35 содержит 2 мг ципротерона ацетата и 35 мкг этинилэстрадиола. Препарат назначают только женщинам, с 5-го дня менструального цикла ежедневно 1 драже в сутки в течение 21 дня, затем — 7-дневный перерыв. Противопоказаниями для назначения препарата являются беременность и лактация, тяжелые заболевания печени, тромбоэмболические процессы, сахарный диабет, нарушения липидного обмена, гипертоническая болезнь.
По степени влияния на основные факторы патогенеза действие препаратов проявляется так, что ретиноиды являются самыми эффективными средствами для контроля гиперкератинизации фолликула и предотвращения развития микрокомедонов. В меньшей степени на этот процесс влияют бензоил пероксид, азелаиновая и салициловая кислота. По влиянию на P. acnes на первом месте стоит бензоил пероксид, затем антибиотики и азелаиновая кислота и в меньшей степени изотретиноин. Уменьшению секреции кожного сала способствуют ретиноиды и гормональные препараты. Менее всего современные лекарственные средства влияют на процесс воспаления в области угревых элементов [8].
Ни один из современных методов лечения угрей не может гарантировать отсутствие рецидивов заболевания в будущем. Поэтому при достижении клинического выздоровления каждому пациенту следует рекомендовать комплекс лечебно-профилактических мероприятий, которые могут быть разделены на рекомендации по уходу за кожей и общие.
Среди общих рекомендаций важными являются санация очагов хронической инфекции, обследование органов желудочно-кишечного тракта и эндокринной системы, общее закаливание организма.
Диета с ограничением шоколада, кофе, углеводов, алкоголя должна рекомендоваться в тех случаях, когда употребление в пищу этих продуктов приводит к усилению жирности кожи лица и обострению заболевания.
Развитие акне не связано с недостаточностью ухода за кожей лица, как это часто считают пациенты, начиная лечение заболевания с посещения косметолога. В то же время выполнение ежедневных очищающих процедур косметического характера показано при любой тяжести заболевания. Рекомендуется ежедневное очищение кожи с использованием различных моющих средств, поддерживающих нейтральный или кислый рН кожи и обладающих антибактериальным действием. Пациент должен знать о необходимости исключения косметических средств, вызывающих закупорку протоков сальных желез (мази, жирные кремы), и скрабов.
Таким образом, располагая широким выбором средств для лечения акне и косметической продукцией для ухода за кожей, склонной к угревой болезни, врач в процессе лечения может переходить от направленного воздействия на одни механизмы патогенеза к препаратам, влияющим на его другие компоненты. При этом самым важным является регулярная коррекция назначенного лечения и длительное динамическое, диспансерное наблюдение за пациентом, даже после достижения клинической ремиссии.
Литература
- Адаскевич В. П. Акнэ вульгарные и розовые. — М.: Медицинская книга; Н. Новгород: Издательство НГМА, 2003. — 160 с.
- Иванов О. Л., Самгин М. А., Монахов С. А., Львов А. Н. Характеристика и коррекция психоэмоциональных расстройств (ПЭР) у больных акнэ // Тезисы научных работ IX Всероссийского съезда дерматовенерологов. — М., 2005. — Т. 1. — С. 90.
- Кривошеев Б. Н., Ермаков М. Н., Криницына Ю. М. Современные методы лечения угревой болезни: Метод. рекомендации. — Новосибирск, 1997. — 16 с.
- Кунгуров Н. В., Кохан М. М. Опыт применения азелаиновой кислоты 20% (Скинорена) в терапии акнэ // Клиническая дерматология и венерология. — 2002. — № 2. — С. 31-35.
- Масюкова С. А., Ахтямов С. Н. Акнэ: проблема и решение // Consilium medicum. — 2002. — Т. 4. — № 5. — С. 217-223.
- Масюкова С. А., Гладько В. В., Бекмагомаева З. А. Опыт применения нового топического ретиноида — адапалена в лечении акнэ // Клиническая дерматология и венерология. — 2002. — № 2. — С. 36-39.
- Сергеева И. Г., Криницына Ю. М. Опыт применения препаратов фузидиевой кислоты в дерматологии // I Российский конгресс дерматологов. — 2003. — Т. 1. — С. 112.
- Thiboutot D. Pathogenesis and treatment of acne // 10th Congress EADV. Munich, 2001; 91.
- Wolf J. E. Increasing role of retinoids in acne treatment // 10th Congress EADV. — Munich, 2001; 91.
И. Г. Сергеева, кандидат медицинских наук
Ю. М. Криницына, доктор медицинских наук
Новосибирский государственный университет, Новосибирск
www.lvrach.ru
дерматология, косметология, препараты и домашние средства
Для лечения акне, как известно, нужно прибегнуть к использованию целого ряда средств, облегчающих состояние проблемной кожи. Начиная от регулярного осмотра у дерматолога и лекарственной терапии, и заканчивая сложным уходом. Чтобы победить болезнь, нужно найти время и средства, необходимые для походов к косметологу, поскольку лечение будет неполным без аппаратной чистки. Домашние средства тоже хороши, но они, в основном, просто маскируют проблему, не устраняя причину возникновения угрей.
Что можно сделать самостоятельно: убрать угри на лице без помощи дерматолога
В случае, когда угревая сыпь не осложняется присоединенной инфекцией, ее успешно можно вылечить при помощи разных средств, не требующих рецепта. Например, аптечных гелей, мазей, лосьонов и кремов. Среди широко популярных препаратов, применяющихся с целью лечения акне, нужно отметить «Резорцин», азелаиновую и салициловую кислоты, бензоил пероксид, серу. Бензоил подавляет рост патогенных бактерий, вызывающих появление гнойных воспалений на лице. Азелаиновая кислота обладает антибактериальным, кератолитическим и противовоспалительным действием. «Резорицин», сера и салициловая кислота в последнее время применяются не так часто, но при этом все так же эффективны, если прыщи не залегают в глубоких слоях кожи, то есть, при комедонах открытого и закрытого типов.
Как вылечить акне, не допустив появления рубцов и обесцвечивания кожи лица? Любое из этих средств от угрей нужно наносить ежедневно, точечно на зоны поражения сыпью, предварительно очистив кожу. Если кожа пересушивается и появляется шелушение, рекомендуют сократить частоту использования до одного раза в 2-3 дня.
Категорически запрещено выдавливать угри самостоятельно, даже созревшие. Это часто приводит к распространению инфекции по поверхности здоровой кожи и к появлению неэстетичных «оспин».
Очищать лицо нужно при помощи специальных деликатных средств, подобранных под тип кожи и возраст.
Обязательно умываться утром и вечером, а также ежедневно мыть голову, поскольку жирная себорея может привести к возникновению угрей.
Совсем не лишними в деле ухода за проблемной кожей будут увлажняющие спреи и косметика на водной, а не спиртовой основе. Следует обратить внимание на такую характеристику, как «некомедогенность», что значит – средство не влияет на закупорку пор.

Лечение акне в домашних условиях подразумевает и использование масок, удаляющих с поверхности кожи излишек кожного сала и отмершие частицы. Нужно постараться избегать волнений, стрессов, переедания и малоактивного образа жизни. Все это непременно скажется на состоянии кожи и на здоровье организма в целом.
Если ничего не помогает, а угревая сыпь продолжает прогрессировать, лучше обратиться к врачу, например, к дерматологу или инфекционисту.
Препараты для лечения акне: чем может помочь дерматолог
В первую очередь врач пропишет средства с третионином, входящим в состав многочисленных лосьонов, кремов и гелей. Он помогает сократить выработку кожного сала, а значит, уменьшает риск закупорки протоков и образования угрей.
Назначают и лечение акне антибиотиками, для того чтобы уничтожить бактерии и уменьшить воспалительный процесс. Если форма угревой болезни тяжелая, то выписывают лекарства с изотретионином, перорально. Но у них есть существенный побочный эффект, поэтому их нельзя использовать беременным и тем женщинам, которые планируют зачать ребенка в ближайшее время.

В крайнем случае, когда все попытки остановить распространение угревой сыпи остаются безрезультатными, в пораженные участки кожи делаются инъекции препаратов, помогающих заживить ранки, снять воспаление и купировать болезнь. По тому же принципу предотвращают рубцевание тканей и появление пигментных пятен после усыхания угря.
При регулярном комплексном использовании местных подсушивающих средств и лекарственных препаратов, предписанных дерматологом, шанс предотвратить сильные угревые высыпания существенно возрастает, а риск получить рубцы пост-акне, наоборот, снижается.
Как лечат угревую сыпь с помощью лазера
Луч лазера может убивать бактериальных возбудителей рода Propionibacterium acnes. Именно они провоцируют появление акне вульгарис, гнойных прыщей и грубой рубцовой деформации верхнего слоя дермы.
- При попадании луча лазера на кожу образуется термическая зона, и в этом месте локально погибают все инфекционные агенты. При этом сам пациент чувствует только легкое пощипывание в обрабатываемой области. Кроме того, нагревание действует как раздражитель, активизируя иммунитет, бросающий все силы на устранение очага воспаления.
- Лазерное лечение акне способствует выработке коллагена, тем самым помогая разгладится грубым рубцовым кратерам, которые оставила после себя болезнь. Уменьшаются поры, устраняются неровности кожи, сглаживаются бугры пост-акне.
- Улучшается цвет кожи, депигментированные участки приобретают нормальный оттенок, он становится равномерным и здоровым.
Лазерное лечение акне помогает не только устранить очаги зарождающихся на лице угрей, но и устранить уже появившиеся гнойники. Под воздействием лазера уменьшается количество произведенного кожного сала. Такой подход радикально избавляет от угрей, позволяя преодолеть болезнь раз и навсегда.
Подготовка к лазерной процедуре и ее результаты
Пациентам рекомендовано воздержаться от нахождения под прямым солнцем, пользоваться косметикой с солнцезащитными фильтрами, избегать посещения саун, бассейнов и бань. Лазер не используют при осложнении угревой сыпи острыми и хроническими болезнями кожи, герпесом, наличием злокачественных образований, декомпенсированной формой сахарного диабета, а также при беременности.
Лечение акне лазером проходит в виде курса процедур, только так можно устранить болезнь. Количество необходимых процедур устанавливается индивидуально и зависит от состояния кожи. Обычно длительность лечения составляет до 6 процедур, которые повторяют раз в две недели. Пациент может отметить стойкие улучшения уже после второй процедуры. Таким способом можно лечить высыпания не только на коже лица, а и на спине, груди, бедрах. Болезнь в тяжелой форме – потребует сочетания лазера и перорального приема лекарств.
В некоторых случаях лазерную терапию сочетают с пилингом на основе салициловой кислоты и мезотерапией. В результате уменьшаются проявления акне любого типа, угнетается способность желез вырабатывать кожное сало, поднимается активность физиологических процессов обновления кожи. В итоге кожа человека становится гладкой и чистой, выглядит здоровой и свежей.
Лечение акне в домашних условиях
Что нужно использовать для этих целей и какого результата стоит ждать. Иногда ситуация требует безупречного внешнего вида, но на лице при этом есть несколько неэстетичных прыщей. Не нужно впадать в панику и стараться устранить их с помощью выдавливания, а затем перекрывать следы от этих манипуляций, используя тональный крем. Избавиться от прыщей можно только при правильном лечении, что даст возможность уменьшить воспаление и устранить покраснения. Естественно, очистить лицо всего за несколько часов невозможно, но улучшить ее состояние – вполне реально.
Выдавить можно только полностью созревший гнойник, но лечение акне в дома предполагает, что перед этой процедурой будут соблюдены все правила стерильности. Это экстренная мера, и как полноценное лечение ее расценивать не стоит. Лучше обратиться к проверенным временем и опытом средствам.
- Уменьшить проявления воспаления на лице можно с помощью точечного нанесения салициловой мази. Она стоит недорого и есть в наличии в любом аптечном киоске. Покрасневшие участки на протяжении нескольких дней смазываются перед ночным сном, после очищения кожи. Утром умываются как обычно и наносят увлажняющий или подсушивающий крем.
- Высветлить воспаленные участки кожи можно с помощью обыкновенного йода, но требуется аккуратность, так как он пересушивает кожу, что приводит к шелушению.
- В качестве домашних средств подойдут сок петрушки, подорожника, лимона или алоэ. Заживление будет долгим, но зато после прыщей не останется даже намека на рубец. Каждый день соком смазывают прыщи, по 3-4 раза. Эти растения и фрукты оказывают успокаивающее и ранозаживляющее действие. Соком обрабатывают и ранки, оставшиеся на месте выдавленного угря. Лимон лучше всего применять при молодой коже, не склонной к гиперчувствительности. Такими средствами хорошо подсушиваются гнойнички в области скул, носа, подбородка и лба.
- Чтобы предотвратить распространение инфекции – делают обеззараживающие маски. Например, из порошка куркумы. Разбавляют его кипяченой водой до состояния пасты, а затем точечно наносят на воспаления. Маску делают на ночь, так, чтобы она успела высохнуть перед сном. Если нет куркумы – ее могут заменить мед и коричный порошок. Эти два компонента могут всего за 2-3 дня значительно улучшить состояние кожи лица, а также сделать ровнее ее оттенок. Столовая ложка меда смешивается с третью чайной ложки молотой корицы, тщательно перемешивается и наносится на гнойнички. Смыть через 20 минут.

Как лечить акне правильно? Любой дерматолог скажет, что самостоятельное удаление прыщей с помощью выдавливания – только усугубит угревую болезнь. Но практически все обладатели проблемной кожи этот запрет регулярно нарушают, пытаясь быстро устранить воспалительные элементы. Чтобы избавиться от проблемы, нужно не паниковать, а постараться подойти к ее решению осознанно, используя все способы лечения акне, описанные выше.
Только комплексная терапия поможет победить болезнь и предотвратить осложнения, например, перенос инфекции на здоровые участки кожи лица. Любое из этих средств пригодится в лечении акне (вульгарис), угревой сыпи, комедонов, демодекоза и других видов гнойничковых воспалений. Пройдут высыпания, вызванные менструальным циклом, подростковым возрастом, заболеваниями ЖКТ, генетической предрасположенностью и стрессами.
otpotlivosti.ru
Акне | Данилова А.А., Шеклакова М.Н.
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Акне – это полиморфное мультифакториальное заболевание волосяных фолликулов и сальных желез, которое встречается у 80% подростков и лиц молодого возраста. Среди различных клинических разновидностей акне наиболее часто встречаются вульгарные угри (acne vulgaris). Этим дерматозом страдают до 35% подростков мужского пола и 23% – женского. Только в возрасте старше 24 лет этот показатель снижается до 10% и ниже. Emerson и Straus (1972), обследовав более 1000 студентов в возрасте от 15 до 18 лет, выявили акне у 80% из них, причем страдали одинаково часто как юноши, так и девушки.
Этиология и патогенез
Патогенез акне сложен, ключевыми факторами развития патологического процесса являются:
• дисбаланс липидов
• возрастание патогенности Propionibacterium acne (P. acne) и активности сальных желез
• нарушение циркуляции некоторых гормонов
• наследственная предрасположенность
• фолликулярный гиперкератоз
• нарушение процессов кератинизации.
Дисбаланс липидов
У больных акне отмечается избыточное образование кожного сала. Существует корреляция между повышенным образованием кожного сала и тяжестью процесса. Известно, что кожное сало больных акне содержит меньше линолевой кислоты, чем у здоровых людей. Этот фактор способствует усилению десквамации эпителиальных клеток фолликула, что ведет к образованию ретенционного гиперкератоза акроворонки сальных фолликулов, являющегося основным моментом в патогенезе вульгарных угрей. Вызывать фолликулярный ретенционный гиперкератоз может также уменьшение других эпидермальных липидов (например, свободных стеролов). Таким образом, ретенционный гиперкератоз акроворонки сальных фолликулов и дисбаланс липидов являются основным звеном в патогенезе акне.
Участие микроорганизмов
Только 3 группы микроорганизмов являются причиной воспалительного процесса в сальных железах:
• P.acne
• Staphylococcus epidermidis и другие кокки
• липофильные дрожжи рода Pityrosporum (P.ovale et orbiculare).
Эти микроорганизмы всегда присутствуют в комедонах. Они постоянно находятся на поверхности здоровой кожи лица и являются частью нормальной микрофлоры.
Кокки, в том числе Staphylococcus epidermidis, обнаруживаются в основном в верхней части воронок волосяных фолликулов или в местах открытия протоков потовых желез и не играют значимой роли в патогенезе акне.
У больных акне чаще выявляется комбинация дрожжеподобной (P.ovale) и бактериальной флоры (P.acne). Эти возбудители продуцируют липазу, активируют комплемент, усиливают десквамацию устья волосяного фолликула, приводя к его закупорке. В настоящее время установлено, что P.acne является основным инфекционным агентом, играющим ключевую роль в патогенезе акне. Хотя точный механизм ее действия полностью не раскрыт, тем не менее имеется достаточно доказательств участия P.acne в формировании элементов акне.
Гормональные нарушения
Кожа человека – это комплекс андрогеночувствительных элементов: волосяные фолликулы, потовые и сальные железы. Под влиянием андрогенов увеличивается внутриклеточный синтез липидов, регулируется митотическая активность клеток. Учитывая, что вульгарные угри обычно появляются в пубертатном периоде, когда активно начинают функционировать половые железы, значительная роль в патогенезе акне отводится половым стероидным гормонам. Акне возникают у женщин с нарушением менструального цикла с синдромом гиперандрогении, при длительном приеме андрогенов или анаболических гормонов.
Для такого вида дерматоза, как вульгарные угри, важными предрасполагающими факторами являются повышение в крови тестостерона, повышенная чувствительность волосяных фолликулов и сальных желез к андрогенам, а также сочетание этих факторов.
Известно, что в развитии гиперсекреции сальных желез участвует наиболее активный метаболит тестостерона 5a–дигидротестостерон. Кроме того, сальная железа способна моделировать также собственную андрогенную реакцию, так как отмечается различное выделение сала у людей с одинаковыми показателями концентрации тестостерона в сыворотке крови. Основная часть (до 65%) тестостерона и эстрадиола связана с глобулином, связывающим половые стероиды (ПССГ), и лишь 5% половых стероидов находится в сыворотке крови в свободном состоянии. Эти произвольно циркулирующие стероиды биологически активны и, проникая в клетки–мишени, вызывают в них биохимические ответы. Поэтому клинически скрытые формы гиперандрогении можно определить только по результатам исследований свободных фракций (повышение концентрации общего тестостерона и ПССГ не информативно).
Значительную роль в патогенезе акне играет наследственная предрасположенность (генетически детерминированный тип секреции сальных желез и врожденная эндокринная патология. Среди возможных факторов патогенеза – значительное снижение содержания цинка в сыворотке крови у больных акне и состояние иммунного статуса.
Классификация
До настоящего времени нет четкой международной классификации акне. Различают акне:
• комедональные
• папуло–пустулезные
• конглобатные.
В 1978 г. G.Plewig, A.Kligman предложили оценивать тяжесть заболевания, исходя из количества высыпаний на одной стороне лица.
Наиболее полной является классификация акне, предложенная G.Plewig, A.Kligman в 1991 г.:
Неонатальные угри.
Младенческие угри:
• конглобатные угри младенцев.
Юношеские угри:
• комедональные
• папуло–пустулезные
• конглобатные
• аcne inversa
• аcne fulminans
• твердый персистирующий отек лица при акне
• механические угри.
Угри взрослых:
• локализованные на спине;
• тропические
• постювенильные угри у женщин
• постменопаузальные
• синдром маскулинизации у женщин
• поликистоз яичников
• андролютеома беременных
• избыток андрогенов у мужчин
• XXY–ассоциированные конглобатные
• допинговые
• тестостерон–индуцированнные молниеносные угри у чрезвычайно высоких подростков мужского пола.
Контактные угри:
• косметические
• аcne vulgaris на помаду
• хлоракне
• жирные и смоляные угри.
Комедональные угри вследствие воздействия физических факторов:
• единичные комедоны (болезнь Фабра–Ракушо)
• солярные комедоны
• малорка акне
• аcne vulgaris в результате ионизирующей радиации.
Различают также невоспалительные и воспалительные акне.
Невоспалительные комедональные акне: закрытые (белые) комедоны, открытые (черные) комедоны, милиумы.
Воспалительные акне:
Поверхностные:
• папуло–пустулезные (менее 5 мм).
Глубокие:
• конглобатные
• индуративные.
Осложненные:
• абсцедирующие
• флегмонозные
• молниеносные (acne fulminans)
• акне–келоид
• синусовые акне
• рубцующиеся акне.
Клиническая картина
У большинства больных на коже лица и туловища имеются невоспалительные комедональные акне, поверхностные папулы и пустулы.
Наиболее распространены вульгарные или юношеские угри (acne vulgaris), которые встречаются у 80% лиц в возрасте 15–24 лет. Заболевание обычно начинается в пубертатном периоде и характеризуется появлением на лице (реже – на груди и спине) комедонов, мелких до 5 мм в диаметре папул ярко–красного цвета, иногда с пустулой на поверхности. Высыпания, разрешаясь, оставляют пигментацию, реже – поверхностные рубчики. Салоотделение повышено, кожа имеет характерный жирный блеск, волосы также жирные, возможно незначительное себорейное поредение.
От ранней стадии невоспалительных комедональных акне, за которой следует появление небольшого числа воспалительных элементов на лице, заболевание обычно прогрессирует к более генерализованным формам.
Количество комедонов увеличивается, устья волосяных фолликулов расширяются и зияют. Комедоны возникают не только на лице, спине и груди, но и в заушных областях, на волосистой части головы. Воспалительная реакция вокруг комедонов становится более выраженной, формируются крупные глубоколежащие воспалительные узлы. Так возникают индуративные акне.
Через несколько недель инфильтрат размягчается, узлы вскрываются с образованием полости, из которой выделяется тягучий гнойный экссудат – флегмонозные акне. После заживления остаются глубокие обезображивающие кожу рубцы.
Самой распространенной формой с выраженным воспалительным компонентом являются конглобатные угри. Клиническая картина характеризуется появлением на спине, груди и лице крупных узлов, располагающихся глубоко в дерме, иногда захватывающих верхние отделы подкожно–жировой клетчатки. Узлы могут достигать 1,5–2 см в диаметре. Такие узлы крайне болезненны, остро выражено перифокальное воспаление. Сливаясь, узлы образуют конгломераты, могут возникать абсцессы, после вскрытия которых остаются длительно незаживающие язвы, а впоследствии – грубые рубцы с перемычками и свищевыми ходами.
Иногда глубоко расположенные воспаленные узлы сливаются и образуют эпителиальные синусовые тракты, как бы “подрывающие” кожу лица и туловища, – синусовые акне.
Одним из редких вариантов воспалительных акне, при котором происходит острая трансформация типичных воспалительных акне в крайне выраженное деструктивное воспаление, являются молниеносные акне (acne fulminans). В основном страдают молодые мужчины. Появляются множественные болезненные изъязвляющиеся с участками некроза воспалительные узлы, рассеянные пустулы, располагающиеся на эритематозном фоне. Процесс сопровождается лихорадкой, лейкоцитозом, болями в суставах, транзиторным гломерулонефритом. Заживление происходит с образованием грубых рубцов.
Достаточно редко встречается пиодермия лица – остро–воспалительная и тяжело протекающая форма акне. Пиодермией лица чаще страдают молодые женщины, перенесшие эмоциональный стресс или ранее получавшие андрогены по поводу эндокринных заболеваний. Дерматоз характеризуется внезапным началом и быстрым прогрессированием. У всех больных процесс локализуется в центральной части лица, в области лба, висков, подбородка. Появляется выраженный отек лица с цианотичным оттенком кожи, а через 1–2 дня – болезненные фурункулоподобные узловатые высыпания, напоминающие конглобатные акне, большие (более 5 мм) пустулы. Отмечается отсутствие комедонов и резкая выраженность границ воспаления.
Прогноз
В настоящее время больным, страдающим различными формами акне, нет причин ждать спонтанной ремиссии. Лечение комбинацией наружных и системных препаратов позволяет справиться с любыми формами заболевания, даже при резко выраженных деструктивных процессах.
Лечение
Для лечения различных форм акне применяют разнообразные методики, выбор которых зависит от конкретного больного. Рациональная терапия определяется патогенетическими факторами, которые включают фолликулярный гиперкератоз, повышенное образование кожного сала, размножение P.acnes, поддерживающее воспалительный процесс. При назначении терапии необходимо учитывать длительность процесса, его распространенность, тяжесть, а также тип поражения кожи и образование кожного сала. Необходимо обращать внимание на глубину поражения кожных покровов, осложнения, гиперпигментацию, рубцовые изменения, а также на физические особенности пациента, гормональные нарушения, анамнестические данные, ранее применявшуюся терапию и ее адекватность, а также на косметические средства, используемые пациентами. Большое значение имеют оценка психоэмоциональной сферы, социального статуса, общественной адаптации больного. Пищевые факторы, различные виды питания, диета не имеют значения для развития акне и подбора терапии.
Лечение акне включает как местные, так и системные препараты, которые влияют на образование кожного сала, удаляют отшелушенный фолликулярный эпителий, бактерицидно и бактериостатически действуют на кожную флору.
Наружная терапия не влияет на образование кожного сала. Различные противовоспалительные средства, детергенты, абразивные вещества могут только временно уменьшать количество кожного сала. Однако при использовании очищающих средств не следует прибегать к абразивным препаратам, которые могут вызывать раздражение кожных покровов, травму комедонов и пустул, разрыв кистозных образований.
Наиболее часто используют комбинированную терапию, влияющую на воспаленные и невоспаленные комедоны, уменьшающую выработку кожного сала.
Комедональные акне
Невоспаленные комедоны – наиболее раннее проявление заболевания (часто в подростковом возрасте). Лечение, как правило, является профилактическим, и включает наружные средства, уменьшающие образование комедонов и подавляющие развитие патогенной флоры. Средства выбора – препараты салициловой кислоты, средства, содержащие серу, азелаиновая кислота, ретинола пальмитат, третиноин, адапален, изотретиноин, бензоилпероксид.
Третиноин – высокоактивное средство, которое замедляет десквамативный процесс и уменьшает образование микрокомедонов и комедонов. Препарат используется в различных концентрациях и формах: крем 0,025%, 0,05%, 0,1%; гель 0,01% и 0,025%. При хорошей переносимости третиноин применяют 1 раз в сутки на пораженные участки, начиная с меньшей концентрации с последующим переходом к большей коцентрации.
Азелаиновую кислоту применяют в виде 20% крема 2 раза в сутки на проблемные участки кожи как высокоэффективное средство и при непереносимости третиноина и других препаратов. Азелаиновая кислота уменьшает активность окислительно–восстановительных процессов и количество полиненасыщенных жирных кислот (например, арахидоновой), губительно влияет на P.acne. Азелаиновая кислота также уменьшает поствоспалительную гиперпигментацию. Антимикробное и антикератинизирующее действие азелаиновой кислоты связано с ингибированием синтеза белка.
Как третиноин, так и азелаиновую кислоту применяют в течение нескольких месяцев до достижения клинической ремиссии.
Воспалительные формы акне
Легкая форма
Легкая формаПри лечении легкой формы комедональных акне с незначительным количеством папул и пустул целесообразно использовать наружно спиртовые растворы, содержащие салициловую кислоту, резорцин, антибиотики, бензоилпероксид, мази с антибиотиками. Препараты серы, салициловой кислоты, резорцина обладают кератолитическим, комедонолитическим, антибактериальным действием. Средства, включающие ниацинамид и a–гидроксикислоты, также достаточно эффективны в наружной терапии.
Бензоилпероксид в виде геля или раствора 1–10% наносится 1 раз в сутки в течение 2–3 нед. Препарат обладает кератолитическим, десквамативным действием, улучшает оксигенацию тканей, приводит к образованию различных форм активного кислорода, губительно влияет на P.acne, подавляя их рост. Однако бензоилпероксид не обладает выраженной противовоспалительной активностью, и наиболее рационально применять его 3% раствор в комбинации с 3% эритромицином или 7% раствор с гликолевой кислотой.
Наружная антибактериальная терапия включает эритромициновую, тетрациклиновую, линкомициновую мази, клиндамицин. Антибиотики в виде мазей наносят 2 раза в сутки. Они подавляют размножение P.acne и других бактерий.
Однако наибольший терапевтический эффект достигается при комбинации бензоилпероксида и эритромициновой мази, которые наносят на кожные покровы длительно, до достижения клинического эффекта, т.е. до прекращения появления даже единичных папулезных и пустулезных высыпаний.
Хороший терапевтический эффект наблюдается при комбинации антибактериальных мазей и наружных препаратов транс–ретиноевой кислоты или третиноина. Третиноин замедляет десквамативные процессы, уменьшает образование комедонов и микрокомедонов, тормозит воспалительне и пролиферативные процессы. Наличие нескольких препаратов третиноина дает возможность рационального выбора препарата с учетом индивидуальных особенностей пацента. Данные препараты широко используют и в комбинации с бензоилпероксидом или антибактериальной терапией.
Ретиноевую мазь наносят также длительно на участки, пораженные акне. Следует помнить: различные производные третиноина и ретинола нельзя использовать с отшелушивающими средствами и при повышенной инсоляции, в сочетании с УФО–облучением. При жирной себорее проводят профилактическую терапию, включающую криомассаж, очищающие и отшелушивающие средства, экстракцию комедонов.
Тяжелая форма
Для лечения тяжелых форм акне с выраженной пустулизацией, деструкцией тканей, тяжелым кистозным и нагноительным процессом применяется комбинация системной и наружной терапии. Исключение составляет изотретиноин, применяющийся, как монотерапия.
К системным средствам, влияющим на образование кожного сала, относятся эстрогены, андрогены, спиронолактон, изотретиноин (табл. 1).
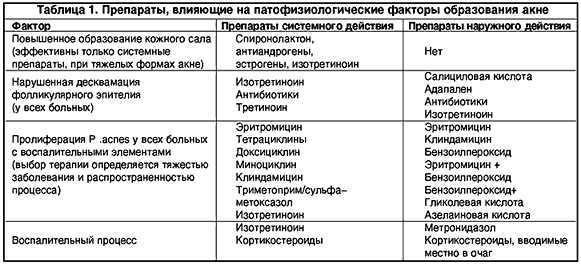
Ципротерона ацетат (антагонист андрогенов) обладает антигонадотропным и гестагенным эффектами, его применяют курсами, возможно сочетание с пероральными контрацептивами (этинилэстрадиолом). Препарат назначают только женщинам репродуктивного возраста при наличии гормональных нарушений и при неэффективности обычной терапии.
Спиронолактон используют, как антиандроген, по 100–200 мг в сутки. Он может оказывать эффект и в небольших дозах – 25–50 мг. Препарат влияет на стероидогенез в надпочечниках и половых железах. Курс лечения проводят несколько месяцев и также применяют только у женщин. При этом резко уменьшается количество кожного сала и патологических элементов. При беременности терапия спиронолактоном противопоказана.
Одновременно со спиронолактоном возможно использование других противоугревых средств, а также пероральных контрацептивов, которые назначают женщинам с яичниковой гиперандрогенией. Пероральные контрацептивы снижают избыточный уровень андрогенов, увеличивая количество глобулина, связывающего свободный тестостерон (яичниковый и надпочечниковый). В связи с подавлением эстрогенами секреции гонадотропина уменьшается образование андрогенов.
Комбинированные эстроген–прогестиновые контрацептивы наиболее эффективны при приеме высоких доз. Использование невысоких доз прогестина, норгестимата и др. оказывает терапевтический эффект только после 2–4 мес приема, при их отмене возникают рецидивы. Наиболее распространеными препаратами являются этинилэстрадиол, ципротерон, которые назначаются как отдельно, так и совместно. Системные кортикостероиды применяют при надпочечниковой гиперандрогении.
Лечение эстрогенами и антиандрогенами длится от нескольких месяцев до нескольких лет. Только при этом достигается стойкая клиническая ремиссия.
При выраженном воспалительном процессе и тяжелых поражениях иногда назначают кортикостероидные прапараты. Небольшие дозы глюкокортикостероидов (преднизолон в дозе 2,5–5 мг в сутки) благоприятно сочетаются с эстрогенами, снижая уровень андрогенов. Преднизолон также применяют в сочетании с изотретиноином как парентерально, так и для обкалывания наиболее глубоких и абсцедирующих образований.
Антибактериальная терапия имеет немаловажное значение в терапии акне. Избыточное количество кожного сала, десквамация фолликулярного эпителия, наличие P.acne, для которых перечисленные условия являются благоприятной средой, способствуют развитию выраженного воспаления. P.acne высокочувствительны к различным антибиотикам, однако не все антибиотики способны проникать в фолликулярный аппарат, сальную железу, от чего зависит их эффективность. Системная антибактериальная терапия предполагает применение доксициклина, клиндамицина, ко–тримоксазола, эритромицина, тетрациклина. Доксициклин, миноциклин, ко–тримоксазол лучше растворимы в жирах; доказано, что они наиболее эффективны по сравнению с другими антибактериальными средствами. Оптимальные дозы тетрациклина и эритромицина – 500–1000 мг в сутки, доксициклина – от 100 до 200 мг. При достижении положительного клинического эффекта (от 4 до 6 нед, иногда до 4 мес) целесообразно уменьшение дозы.
Для достижения стойкой, продолжительной ремисии необходимо применение антибиотиков прерывистыми курсами в течение длительного времени. Пенициллины не эффективны для подавления колоний P.acne, недостаточно также изучен вопрос использования цефалоспоринов. При антибиотикотерапии возможны побочные эффекты, такие как аллергические реакции, пигментация кожных покровов, накопление пигмента в растущих зубах, головокружение, кожный зуд, диспепсия. Препараты тетрациклинового ряда обладают фотосенсибилизирующими и гепатотоксичными свойствами, вызывают желудочно–кишечные нарушения.
При лечении антибиотиками возможно развитие псевдомембранозного колита, резистентности, грамотрицательного фолликулита, вагинального кандидоза, нежелательного взаимодействия с пероральными контрацептивами.
При непереносимости антибиотиков допускается ипользование ко–тримоксазола (триметоприма 80 мг и сульфаметоксазола 400 мг) 2 раза в сутки или триметоприма 100–200 мг в сутки. Препараты высокоэффективны, однако возможно угнетение эритропоэза, развитие токсического эпидермального некролиза, токсидермии.
Системная антибактериальная терапия не исключает наружного применения антибактериальных мазей (бензоилпероксид и эритромицин, клиндамицин), которые назначают до 2–4 мес для длительного подавления пролиферации P.acne. При тяжелых кистозных, нагноительных процессах антибиотики применяют в сочетании с кортикостероидами.
У больных с кистозными формами акне, оставляющими рубцовые изменения, келоидные изменения кожи, гиперпигментацию при пероральной антибактериальной терапии достигается лишь частичная ремиссия. Для избежания осложнений и оптимального подбора терапии необходимо назначение изотретиноина.
Алгоритм терапии акне
Изотретиноин – синтетический стереоизомер трансретиноевой кислоты для перорального применения при тяжелых формах акне. Это единственный препарат, влияющий на все этиопатогенетические факторы заболевания. Изотретиноин уменьшает выработку кожного сала, количество комедонов, угнетает рост P.acne. Возможные осложнения при лечении изотретиноином – светобоязнь, раздражение коньюнктивы, катаракта, дистрофия ногтевых платин, дерматиты, выпадение волос, сухость кожных покровов, нарушения со стороны психики, изменения в костной системе, гиперостоз.Изотретиноин назначают в дозе 1 мг на 1 кг веса, не превышающей 60–80 мг в сутки в течение 1 мес с последующей коррекцией дозы по 0,5 мг до поддерживающей дозы в сроки до 6 мес. Обязателен контроль печеночных проб 1 раз в 4 нед.
Для лечения акне применяют различные иммуномодуляторы, биологически активные вещества, ангиопротекторы, витамины группы В, аскорбиновую кислоту и ее производные, липотропные средства. Применяются следующие биологически активные вещества: настойки левзеи, элеутерококка, аралии, женьшеня, сапарал, пантокрин, глицирам и др.
Из препаратов, влияющих на периферическое кровообращение, используют пентоксифиллин, ксантинола никотинат, дипиридамол и др.
Липотропные средства (фенофибрат, липоевая кислота) назначают, как вспомогательные, и применяют в сочетании с другими препаратами.
Таким образом, в настоящее время терапия акне представлена различными методиками, комбинацией наружных и системных препаратов, в назначении которых учитывается вид акне, тяжесть течения заболевания, этиопатогенетические данные, психосоматический статус пациента. Наличие современных высокоэффективных средств позволяет успешно проводить терапию при любых формах акне, как легких, так и тяжелых, осложненных и деструктивных процессах, и приводить к стойкой клинической ремиссии.
Список литературы Вы можете найти на сайте http://www.rmj.ru
Литература:
1. Аджмал Мохаммед Хан. Роль андрогенов и их рецепторов в патогенезе acne vulgaris и лечение Роаккутаном. Дисс…канд. мед. наук. 1996.
2. Жаммал Анвар. Исследование роли микробного и гормонального факторов в возникновении и развитии вульгарных угрей и лечение данного заболевания. Дисс…канд. мед. наук. 1987.
3. Каламкарян А.А., Бухарович А.М. Хроническая стафилококковая инфекция кожи. Киев 1990; 45–7.
4. Колесниченко С.А. Изучение показателей липидного обмена, концентрации цинка в сыворотке крови, и методы лечения у больных комедональной и папуло–пустулезной формой acne vulgaris. Дисс…канд. мед. наук. 1999.
5. Ковалев В.М. Угревая сыпь. Киев 1991; 145.
6. Кушлинский Н.Е., Самсонов В.А., Саламова И.В. Современные подходы в оценке гиперандрогенемии у больных обыкновенными угрями. Терапевтический архив 1994; Д–24311.
7. Масюкова С.А., Вахнина Т.Е., Коликова Т.Г. Антибиотикограмма больных конглобатными угрями. Актуальные проблемы научной и практической дерматологии и венерологии 1994; 5: 32–3.
8. Машкиллейсон А.Л., Гомберг М.А. Роаккутан в клинике кожных болезней. Вест. дерматол. венерол.1996; 5: 33–6.
9. Потекаев Н.С., Мареева Е.Б, Мухамед Нази Зидан Тауфик. К терапии угревой сыпи у женщин препаратом Диане. Вест. дерматол. венерол. 1993; 6: 21–2.
10. Скрипкин Ю.К., Кубанова А.А., Самсонов В.А., Чистякова И.А. Синтетические ретиноиды – новый этап в лечении тяжелых дерматозов. Вестн. дерматол. венерол.1994; 2: 3–6.
11. Суворова К.Н., Гомболевская С.Л. Гиперандрогенная дерматопатия у женщин. Учебное пособие. М. 1996.
12. Фарта Л.Я., Кушлинский Н.Е. Некоторые аспекты в диагностике гирсутизма. Вопр. эндокринол.1986; 32 (6): 25–30.
13. Шекари Язды. Роль микотической инфекции в патогенезе акне и себорейного дерматита. Дисс…канд. мед. наук. 1996.
14. Allaker RP, Greenman J, Osborne RH, Gowers JI. Cytotoxic activity of Propionibacterium acnes and other skin organisms. Br J Derm 1985; 113: 229–35.
15. Akamatsu H, Nishijima S, Takahashi M, Ushijima T, Asaka Y. Effects of subminimal inhibitory concentrations of erythromycin, tetracyclin, clindamycin and minocycline on the neutrophil chemotactic factor production in Propionibacterium acnes biotypes 1–5. J Dermatol 1991; 18: 247–51.
www.rmj.ru
причины, симптомы, диагностика и лечение
Общие сведения
Заболевание сальных желез, характеризующееся закупоркой и воспалением волосяных фолликулов, называется акне (acne), или угревой болезнью. Многообразие причин возникновения и клинических проявлений акне, его частая встречаемость в разном возрасте, вызываемые косметические проблемы делают это заболевание актуальным для многих медицинских специалистов.
Понятие «угревая болезнь» отражает причинно-следственную зависимость кожных проявлений от общего состояния организма. В возникновении акне большую роль играют инфекции, нарушения в генетическом, эндокринном и иммунном аппарате, пищеварительные и нервно-психические расстройства.
Угревая сыпь встречается практически в любом возрасте: от периода новорожденности до старости. Раньше акне считалось сугубо подростковой проблемой, однако в течение последних десятилетий участились случаи акне у пациентов 25-35 лет. Наиболее часто встречающейся формой акне являются юношеские угри, наблюдаемые у пациентов 12-24 лет почти в 90% случаев. Угревая сыпь приносит немало переживаний по поводу своей внешности людям любого пола и возраста.
Признаки акне
Высыпные элементы при акне представлены закрытыми и открытыми комедонами, папулезными и пустулезными угрями, узловыми и кистозными образованиями. Закрытые комедоны представляют собой невоспалительные узелковые образования белого цвета, не имеющие выхода на поверхность кожи. Дальнейшее накопление в порах секрета сальной железы, клеток эпителия, пигмента, пыли приводит к образованию открытых комедонов, имеющих черную, выступающую над поверхностью кожи, верхушку. Типичные места локализации комедонов – кожа лба и подбородка.
Дальнейшее присоединение к уже имеющейся закупорке волосяного фолликула воспалительного процесса приводит к развитию папуло-пустулезных угрей, а в тяжелых формах – кистозных полостей, флегмонозных и некротических угревых элементов. Папулезные угри (лат. «papula» — узелок, прыщ) – возвышение, плотный бугорок над кожей размером до горошины красновато-синюшного цвета. Множественные папулы придают неровный вид коже. Папулы могут подвергаться обратному развитию или дальнейшему переходу в пустулы. Пустулезные угри (лат. «pustulа» — гнойничок) – болезненный пузырек с гнойным содержимым более мягкой, чем папула, консистенции. Небольшие, до 5 мм в диаметре, пустулы обычно заживают бесследно, после крупных пустул часто остаются рубцовые дефекты.
Дальнейшее развитие воспалительных элементов акне может привести к появлению узлов и кистозных полостей. Узлы представляют собой крупные инфильтраты (диаметром более 5 мм), расположенные в дерме и подкожно-жировой клетчатке. При обратном развитии узлы распадаются, изъязвляются и заживают рубцом. Кисты – это полостные образования, заполненные гноем, багрово-синюшного цвета. Заживление кист также происходит с образованием рубца.
Механизм развития акне
Механизм возникновения акне обусловлен взаимным действием 4 факторов:
- Чрезмерное повышение секреции сальных желез. Гиперсекреция кожного сала ведет к снижению его бактерицидных свойств и изменению консистенции. Секрет сальных желез становится плотным, образуя пробки в протоках и перекрывая их. Часто наблюдается в период бурного полового созревания у подростков и в последнюю неделю менструального цикла у женщин.
- Фолликулярный гиперкератоз. В основе развития фолликулярного гиперкератоза лежит нарушение нормального процесса постоянного обновления клеток волосяных фолликулов. Утолщение поверхностного рогового слоя волосяных фолликулов наряду с сальными пробками создает дополнительное препятствие для оттока секрета сальных желез.
- Размножение пропионовых бактерий акне (Propionibacterium acnes). Микроорганизмы, в большом количестве живущие на коже здоровых людей, при определенных условиях способны вызывать развитие острых воспалительных реакций. Сально-роговые пробки волосяных фолликулов являются благоприятной средой для их усиленного размножения и активной жизнедеятельности. Ведущая роль в появлении акне принадлежит пропионовым бактериям акне.
- Воспаление. Активное размножение пропионовых бактерий акне ведет к ответной реакции тканей и развитию в них воспаления.
Эндогенные причины акне
В основе появления угревой сыпи лежит нарушение функции сальных желез – гиперсекреция кожного сала. Это происходит под влиянием ряда внутренних и внешних причин, создающих благоприятную почву для развития акне.
Тестостерон и акне
Одна из самых распространенных причин угревой сыпи в подростковом периоде – гормональная перестройка организма. Активный выброс стероидных гормонов, в особенности андрогенов – мужских половых гормонов, и у девушек и у юношей вызывает усиленную секрецию сальных желез. Кожное сало меняет свои свойства, превращаясь из жидкого в плотное и вязкое.
Особенности гормонального фона и кожных реакций могут передаваться по наследству. Поэтому вероятность возникновения подростковых угрей у молодых людей, родители которых страдали акне, гораздо выше, чем у их сверстников с неотягощенной наследственностью.
Предменструальные акне
Уровень стероидных гормонов у женщин колеблется в течение менструального цикла и повышается в его заключительную фазу. С этим обстоятельством связано появление угревых высыпаний приблизительно за неделю до менструации у 70% женщин. Даже те, кто не страдает от акне, часто отмечают появление единичных прыщей на подбородке накануне месячных.
«Гормональные» прыщи
Появление прыщей и угрей в подростковом периоде физиологически обусловлено. Однако, если прыщи сохраняются в зрелом возрасте, то это серьезный сигнал задуматься о своем здоровье. Обычно наличие таких прыщей свидетельствует о нарушениях выработки половых гормонов.
У женщин, так называемые, гормональные прыщи могут быть вызваны поликистозом яичников, беременностью или абортом, т. е состояниями, связанными с резкими изменениями гормонального фона.
Эндокринные расстройства в деятельности надпочечников или гипофиза также влияют на возникновение акне. Так, состояние гиперандрогении (избытка мужских половых гормонов – андрогенов) часто сопровождается появлением акне. Поэтому для взрослых, страдающих угревой болезнью, обязательным является не только посещение косметолога или дерматолога, но и ряд лабораторных исследований, консультации эндокринолога и гинеколога (для женщин).
Гиперкератоз
Утолщение поверхностного рогового слоя кожи – гиперкератоз – может развиваться под влиянием ряда факторов: гормонального фона, дефицита витамина А, воздействия на кожу вредных химических веществ (например, смазочные масла) или механических факторов (трение, давление). Утолщенные роговые чешуйки наряду с измененным кожным салом закупоривают поры, являясь благоприятной средой для развития микробного процесса.
Заболевания желудочно-кишечного тракта
Многие исследователи появление акне ставят в прямую зависимость от характера питания и состояния желудочно-кишечного тракта пациента. Действительно, преобладание в рационе углеводистой пищи и дефицит незаменимых аминокислот и полезных жиров приводят к гиперфункции сальных желез. В некоторых случаях коррекция питания позволяет нормализовать секрецию кожного сала и избавиться от акне.
Согласно медицинской статистике, у более чем 50% людей акне возникает на фоне уже имеющегося гастрита и дисбактериоза, еще у 30% — на фоне патологических состояний кишечника. Места локализации высыпаний зависят от поражения того или иного отдела пищеварительного тракта. Высыпания в области переносицы, щек, уголков рта могут указывать на изменения в поджелудочной железе, в височной области – желчного пузыря, над верхней губой – толстого, а на лбу – тонкого кишечника. Поэтому состояние пищеварительного тракта играет важную роль в поддержании здоровья кожи. Нормальная кишечная микрофлора, на 70% обеспечивающая иммунитет человека, препятствует образованию новых прыщей и обеспечивает заживление уже имеющихся.
Индивидуальная микрофлора кожи
В коже и устьях сальных желез здорового человека живут пропионбактерии acne и granulosum, эпидермальный стафолококк, клещи, грибы и т. д. При нормальных условиях они не доставляют никаких проблем, однако нарушение равновесия в организме (гиперандрогения, прыщи или акне) приводит к их активному размножению и воспалительным процессам в коже.
Стресс
Непосредственно сам стресс не вызывает образования угрей, однако его влияние на гормональный и иммунный статус организма способно усугубить проявление акне, вызывая новые угревые высыпания и ослабляя защитные механизмы.
Нарушения иммунной системы
Ослабление иммунитета может быть вызвано рядом причин: стрессы, заболевания пищеварительной системы и т. д., но всегда имеет своим последствием снижение сопротивляемости организма к различным неблагоприятным воздействиям. На фоне снижения защитных механизмов кожи даже обычно «нейтральные» микроорганизмы способны причинить немалый вред.
Экзогенные причины акне
- Косметика (комедогенные косметические средства как причины возникновения угрей). «Провокатором» возникновения акне может служить и, так называемая, комедогенная косметика, т. е. закупоривающая поры и способствующая появлению прыщей: кремы, пудра, лосьоны, румяна и т. д. К веществам-комедогенам относятся масла (кукурузное, кокосовое, минеральные, персиковое, миндальное, соевое), ланолин, вазелин, олеиновая кислота, сера, сквален, сорбитанолеат, лаурилсульфат натрия, миристиллактат и др. Маскировка прыщей при помощи косметики еще более усугубляет течение акне. Поэтому при покупке средств по уходу и декоративной косметики следует выбирать продукцию с надписью: «не комедогенно» (non comedogenic).
- Жара и влажный климат. Обострять течение акне или вызывать его появление могут высокая влажность и жаркий климат. Высыпания чаще локализуются на груди, шее, спине – тех зонах, которые наиболее раздражаются потом.
- Солнце и ультрафиолет. Ультрафиолет в умеренных дозах подсушивает и дезинфицирует прыщи, а солнечный загар выравнивает цвет кожи, маскируя, тем самым, угревые элементы акне. Однако, переизбыток ультрафиолета оказывает совершенно противоположный эффект. Усиление секреции кожного сала и дополнительное иссушение рогового слоя ведут к обострению акне и увеличению числа прыщей. Этот механизм работает и при загаре на открытом пляже, и в солярии.
- Профессиональное контактирование с токсическими веществами. Профессиональная деятельность многих людей связана с непосредственными контактами с бытовой и производственной химией (например, нефтепродукты, смазочные масла, хлор и т. д.), вызывающей появление акне через развитие гиперкератоза кожи и волосяных фолликулов.
- Выдавливание прыщей. Попытки выдавить прыщи и тем самым самостоятельно избавиться от них могут привести к прямо противоположному результату. При выдавливании прыщей инфекция проникает в более глубокие слои кожи, обсеменяет невоспаленные элементы, приводя к их инфицированию и нагноению. Особенно опасно выдавливание прыщей в области лица носогубного треугольника, т. к. велика опасность заноса инфекции с током крови в мозговые оболочки. Чистка лица при помощи скраба в период воспалительных высыпаний на коже должна быть исключена. Эффективное и безопасное лечение акне можно провести только у специалиста-дерматокосметолога.
- Постоянное трение и механическое давление на кожу (при ношении головных уборов, тугих воротничков и др. одежды) вызывает появление акне в этих зонах.
- Медикаментозное акне. В лечении многих заболеваний внутренних органов на сегодняшний день применяются стероидные гормоны, вызывающие появление медикаментозного акне. Такая форма акне отличается внезапным появлением угрей, совпадающим по времени с началом приема кортикостероидов. Появление акне наблюдается также у женщин, прекращающих принимать противозачаточные пилюли.
- Чрезмерная чистоплотность. Излишняя чистоплотность, как не парадоксально, также может спровоцировать появление акне. Частое умывание высушивает кожу лица, понижает ее защитные свойства и обостряет проявления акне. Вместе с тем, мытье рук должно быть регулярным, чтобы исключить разнос инфекции от источника воспаления по всей поверхности кожи.
Стадии развития акне
В основе развития акне лежат нарушения в работе сальных желез, ведущие к формированию сально-роговых пробок в их протоках. На поверхности пробок (комедонов) начинают активно размножаться патогенные бактерии, вызывая раздражение и гнойное воспаление окружающих тканей. Угревые высыпания преимущественно локализуются в области подбородка, носа, лба, спины и груди — зонах, наибольшего скопления сальных желез. Элементы акне могут носить невоспалительный (комедоны) или воспалительный (папулы, пустулы) характер.
В зависимости от тяжести течения акне выделяют 4 стадии процесса.
- 1 стадия. Легкая форма проявления акне. Характеризуется наличием на коже закрытых и открытых комедонов без признаков воспаления, единичными папулами. Лечение акне на этой стадии не представляет сложностей.
- 2 стадия. Умеренное проявление акне. Элементы акне на коже представлены большим количеством закрытых и открытых комедонов, прыщами (10-20 папул) с признаками воспаления. Прогноз излечения на этой стадии длительный (6-8 недель), но благоприятный.
- 3 стадия. Тяжелая форма проявления акне. Отмечаются те же признаки, что и на второй стадии, но количество воспалительных элементов на коже возрастает до 20-40 штук. Требуется назначение специализированной терапии.
- 4 стадия. Крайне тяжелая форма проявления акне. Характеризуется большим числом папул, пустул, узлов (более 40 элементов). Требует серьезного специализированного лечения.
Лечение акне
Основные задачи
- Профилактика возникновения новых комедонов. Включает в себя правильный уход за проблемной кожей и мероприятия по общему оздоровлению организма.
- Удаление уже имеющихся комедонов. Проводится с помощью комедолитических препаратов и комедо-экстракторов в домашних условиях или в косметических салонах.
- Уменьшение выделения кожного сала. Достижение ощутимого клинического эффекта возможно при снижении секреции на 30 и более процентов. Применяются препараты группы ретиноидов, гормоны – эстрогены, антиандрогены.
- Снятие воспалительного процесса и недопущение его распространения. Достигается применением антибактериальных препаратов наружно и внутрь.
- Уменьшение косметических недостатков рубцевания. Производится методом дермабразии, лазеротерапии,криотерапии.
Комплексная терапия
- Прохождение курса процедур в косметическом салоне плюс активный домашний уход рекомендованными препаратами.
- Комбинированное лечение наружными средствами препаратами системного воздействия (оказывающими действие на весь организм).
- Применение препаратов, влияющих на всю цепочку механизма развития акне (гиперсекреция кожного сала, повышенное ороговение волосяных фолликулов, размножение микробов, воспаление).
- Наличие хронических процессов в организме (гинекологические, эндокринные, желудочно-кишечные заболевания, очаги хронической инфекции) может препятствовать проводимому лечению акне и снижать его эффективность. Поэтому параллельно с лечением акне следует проводить лечение сопутствующей патологии.
При лечении акне в настоящее время применяют большое количество препаратов наружного действия.
Препараты наружного действия в лечении акне
Бензоилпероксид обладает сильным кератолитическим и отбеливающим эффектом, благодаря чему свыше 20 лет применяется в дерматологии для лечения ихтиозов и пигментаций кожи. Его свойство «растворять» ороговевшие ткани и выраженное антибактериальное действие позволяют использовать бензоилпероксид и для лечения легкой и средней степени акне. Сочетание бензоилпероксида с антибиотиками, азольными соединениями, препаратами серы в составе комбинированных препаратов значительно повышает эффективность его применения.
Азелаиновая кислота оказывает выраженное антикомедогенное, антибактериальное и противовоспалительное действие, однако никак не влияет на выработку кожного сала.
Третиноин является синтетическим ретиноидом, аналогом витамина А. Применяется при лечении акне наружно при неэффективности или индивидуальной непереносимости бензоилпероксида. Устраняет имеющиеся комедоны, и препятствует появлению новых за счет нормализации процессов ороговения эпителия и уменьшения секреции кожного сала.
Бензоилпероксид, азелаиновая кислота и третиноин являются препаратами первого ряда в лечении акне. Они эффективны при длительном применении (от 3-х и более месяцев). Иногда их использование вызывает раздражение кожи, что, как правило, устраняется уменьшением частоты нанесения на кожу или снижением концентрации. При лечении акне этими препаратами недопустимо одновременное применение двух и более средств, а также перепады температур и активная инсоляция.
Антибиотики наружного применения. К наружному использованию антибиотиков в лечении акне прибегают в случаях отсутствия эффекта от лечения препаратами первого ряда или комбинированной терапии при лечении осложненных форм заболевания. К недостаткам лечения акне антибиотиками следует отнести развития эффекта привыкания и нечувствительности пропионовых бактерий.
Эритромицин считается одним из наиболее эффективных антибиотиков в отношении акне. Высокая антибактериальная и противовоспалительная активность эритромицина еще более выражена в его комбинации с цинком. Цинк, в свою очередь, снижает секрецию сальных желез и разрыхляет поры, облегчая местное действие эритромицина.
Клиндамицин не вызывает привыкания кожной микрофлоры и высоко активен в отношении пропионибактерий и стафилококков.
Системные антибиотики применяются внутрь в сочетании с местной терапией при умеренной степени течения акне. Из антибиотиков тетрациклиновой группы чаще применяют миноциклин или доксициклин благодаря их высокой антимикробной активности, быстрому всасыванию и интенсивному накоплению в сальных железах. Реже в лечении акне используются клиндамицин, эритромицин и препараты сульфаниламидной группы.
Лечение акне с помощью системных антибиотиков предполагает их длительный (не менее месяца) прием. В течение этого периода может развиться дисбиоз кишечника и влагалища, устойчивое привыкание микрофлоры кожи. Другими осложнениями от приема антибиотиков служат язвенные поражения пищевода, язва желудка, размягчение ногтевых пластинок (онихолизис), появление гиперпигментации на коже и ногтях и т. д.
Следует учитывать взаимодействие антибиотиков с другими препаратами с тем, чтобы не перекрывался их эффект. При невыраженности или длительном отсутствии эффекта от лечения антибиотиками следует рассмотреть вопрос о смене препарата или назначении препаратов-ретиноидов.
Антиандрогены. В лечении акне у женщин возможно сочетание наружного лечения и приема гормональных контрацептивов, содержащих антиандрогены или эстрогенный профиль. Тяжелые формы акне требуют комбинированного (наружного и общего) лечения.
Отсутствие клинического эффекта от проводимого лечения более 3 месяцев является одним из показаний к назначению Изотретиноина, синтетического аналога витамина А. Преимуществом данного препарата является его воздействие на все механизмы возникновения акне (повышение секреции кожного сала, гиперкератоз фолликулярный, размножение микроорганизмов, воспаление). Курс лечения изотретиноином составляет от 4 месяцев до года.
Аппаратные методы лечения акне относятся к дополнительным и применимы только на стадии комедонов. К ним относятся массаж и чистка лица, поверхностная криотерапия, лазеротерапия, дарсонвализация и др.
Хирургические манипуляции не имеют широкого применения в лечении акне, т. к. приводит к образованию грубых рубцов. В лечении абсцедирующих форм акне возможно обкалывание гнойных очагов кортикостероидными препаратами.
Из опыта комплексного лечения акне
Как показывает практика, наилучший результат дает комплексный подход в лечении акне. Поскольку ранее уже отмечалось, что проблему акне призваны решать в содружестве врачи многих специальностей, наблюдаемым пациентам с угревой болезнью необходимо было пройти комплексное обследование у дерматолога, гастроэнтеролога, эндокринолога, гинеколога. Выбор методов и длительность курса лечения определялся степенью выраженности и тяжестью протекания акне с учетом индивидуальных характеристик.
В среднем курс лечения акне составил 7-8 месяцев. На первом этапе он включал в себя наружное лечение азелаиновой кислотой и гелем с метронидазолом, а также прием доксициклина. Дополнительно назначались криомассаж и дарсонвализация. Через месяц курсом был проведен химический пилинг с фруктовыми кислотами в постепенно возрастающих дозах. Параллельно велась коррекция выявленных нарушений в эндокринной, половой, пищеварительной системах. Через месяц промежуточная оценка эффективности лечения акне показала стабильную тенденцию к улучшению: исчезновение пустулезных высыпаний отмечалось в 89%, сокращение количества комедонов – у 71,2% пациентов, уменьшился процесс салоотделения. В дальнейшем наблюдалась стойкая ремиссия.
Прогноз лечения акне
При прогнозировании отдаленных результатов акне следует учитывать следующие моменты:
- Акне является хроническим, трудноизлечимым заболеванием, т. к. наследственная предрасположенность или провоцирующие факторы могут вызвать новое обострение, даже в том случае, если заболевание не возобновлялось в течение нескольких лет. Однако, зная причины, провоцирующие новую волну угревых высыпаний, можно четко контролировать и быстро снимать обострения акне, не допускать развития грубых рубцовых изменений кожи (постакне) и формирования стойких косметологических дефектов.
- Если заболевание уже возникло, то изменения в коже носят необратимый характер, и нельзя будет добиться ее прежнего идеального состояния.
- Полноценный курс лечения акне – это длительный процесс, занимающий от 4 месяцев и более.
- Лечение акне может протекать с обострениями процесса, особенно в первые месяцы, когда идет подавление механизмов развития заболевания.
- Необходимо проведение полного курса лечения акне, без перерывов, даже если наступило заметное улучшение. Недолеченное акне в любой момент может заявить о себе новым обострением.
Несмотря на то, что акне взрослых является тем заболеванием, которое будет сопровождать вас всю жизнь, не стоит впадать в отчаяние. Современный выбор методик и препаратов наружного и системного применения позволяют значительно облегчить течение акне, провести своевременную профилактику его обострений, избежать серьезных осложнений и деструктивных изменений кожи. Сегодня лечение акне проводится на всех стадиях развития заболевания, позволяя добиться хороших косметических результатов и длительной ремиссии.
www.krasotaimedicina.ru
Угревая болезнь. Акне
Угревая болезнь – это одна из самых частых патологий кожи, с которой обращаются за помощью в нашу клинику. Акне страдают до 70% молодых пациентов от 12 до 20 лет, и до 25% взрослого населения, у которого заболевание протекает гораздо тяжелее.
Что же такое акне? Не смотря на многообразие клинических проявлений и причин возникновения этой болезни, это всего лишь патология сальных желез, расположенных в коже лица, груди и спины. Иногда поражаются сально-волосяные фолликулы других участков кожи, особенно, волосистой части головы.
Причины угревой болезни:
- На первом месте генетические факторы, обеспечивающие повышенную чувствительность сальных желез к мужским половым гормонам (андрогенам). Это связано с увеличением у некоторых людей количества рецепторов к этим гормонам на поверхности сальных желез. В результате, даже при нормальном уровне андрогенов в крови наблюдается перевозбуждение желез и очень активная выработка ими кожного сала, которое становится к тому же очень густым и забивает проток железы и сально-волосяного фолликула.
- Гормональный дисбаланс – увеличение выработки мужских половых гормонов (тестостерона, дигидротестостерона, андростендиона) и гестогенов, которые в большом количестве присоединяются к рецепторам сальных желез и активизируют их деятельность. У женщин может наблюдаться некоторая недостаточность выработки женских гормонов и тогда, даже при нормальном содержании мужских в крови, имеются признаки угревой болезни.
- Заболевания кишечника, печени и нарушение липидного (жирового) обмена, от которого зависит выработка кожного сала.
- Лечение кортикостероидными гормонами как наружное, так и системное вызывает, так называемые, стероидные акне.
- Стероидные акне могут возникать и при нарушении работы надпочечников, когда происходит повышенная выработка их гормонов.
- Загрязнение кожи различными агрессивными жидкостями, маслами. Постоянное перегревание кожи на производстве. Так развиваются профессиональные акне.
- Использование комедоногенной косметики – то есть средств для ухода за коже, которые вызывают закупорку протоков сальных фолликулов и способствуют образованию акне-элементов. Это обычно различные мази, содержащие вазелин или стеарин и разные масла.
Так что же происходит в коже при возникновении угревой болезни? И какие виды акне бывают?
В результате повышенной выработки кожного сала железой возникает закупорка ее протока. Образуется комедон – белый узелок в устье сально-волосяного фолликула, или черный – открытый комедон, образовавшийся в результате окисления кожного сала.
Сальная железа продолжает вырабатывать свой секрет, но выйти наружу он не может. В итоге, железа увеличивается в размере, образуется бугорок, покрытый нормальной кожей.
Далее из-за повреждения стенок железы и проникновении в фолликул кокковой микрофлоры развивается воспалительный процесс. Образуется гнойничок, окруженный плотным красным инфильтратом. Так выглядят обычные угри (выльгарные).
Инфильтраты могут сливаться и образовывать крупные, сливные или конглобатные угри, которые, нагнаиваясь формируют кисты и абсцессы.
Подобные высыпания на волосистой части головы называют подрывающим фолликулитом, перифолликулитом. После них остаются рубцы и участки облысения.
Заживают акне – элементы, оставляя после себя рубец или пигментацию. Грубые коллагеновые рубцы, способные к самостоятельному увеличению, называют келлоидами.
У молодых людей могут возникать молниеносные (фульминатные) акне, сопровождающиеся недомоганием, повышением температуры тела, ломотой в суставах.
Диагностика угревой болезни:
- Посев содержимого гнойничков на флору и чувствительность к антибиотикам – для подбора антибактериального препарата.
- Анализ крови на гормоны (мужские и женские половые, гормоны гипофиза и щитовидной железы).
- Биохимический анализ крови (печеночные пробы, триглицериды, холестерин).
- Общий анализ крови для выявления общей воспалительной реакции.
- Анализ кала на дисбактериоз и перевариваемость пищи.
- УЗИ внутренних органов.
Лечение угрей (акне) проводится в клинике Частная практика совместно и коллегиально врачами дерматологом и косметологом.
Методы лечения угревой болезни зависят от ее стадии. То есть от преобладания комедонов, папул, гнойничков или конглобатных и кистозных форм. Соответственно, используются следующие виды препаратов и процедур:
- Антибиотики внутрь, в инъекциях и наружно – уничтожение патогенной микрофлоры
- Ретиноиды в таблетках и кремах – снижение выработки кожного сала и нормализации процессов ороговения эпителия сально-волосяного фолликула.
- Азелаиновая кислота – нормализация ороговения и некоторое депигментирующее действие.
- Введение в крупные очаги антибиотиков и кортикостероидов.
- Кожные препараты для разрешения плотных инфильтратов.
- Иммуностимуляторы, аутогемотерапия, озонотерапия.
- Витамины и пробиотики – для улучшения работы кишечника.
- Фототерапия и УФО.
- Чистки лица, пиллинги и другие косметологические процедуры.
Лечение акне должно проводиться только врачом! Применение перечисленных выше препаратов может нанести вред, если их использовать без учета стадии угревой болезни, дозы и режима назначения! Либо оказаться абсолютно неэффективным, что снижает веру пациентов в выздоровление и способствует развитию устойчивых к терапии форм акне!
Многие препараты фототоксичны и способны вызывать тяжелые аллергические реакции при одновременном воздействии солнечного света.
Самостоятельное выдавливание акне-элементов может приводить к распространению инфекционно-воспалительного процесса, а при их наличии в области носогубного треугольника способно вызвать тромбоз кавернозного синуса мозговых оболочек и развитию гнойного менингита с летальным исходом!
В клинике Частная практика работают специалисты по лечению угревой болезни. Здесь Вы ежедневно сможете пройти всю необходимую диагностику и терапию по поводу акне.
В программе 11 мая «Болевой синдром» на Первом Подмосковном Радио главный врач клиники «Частная практика» уролог-дерматовенеролог, врач высшей категории Волохов Евгений Александрович рассказывал об угревой болезни.
Главный врач клиники «Частная практика» уролог-дерматовенеролог, врач высшей категории Волохов Евгений Александрович рассказывает о причинах появления акне зимой и что делать при появлении акне.
Угревая болезнь. Акне в наших клиниках ежедневно с 9.00 до 21.00
В ЮАО и ЮЗАО – метро Варшавская, Каховская, Севастопольская – ул. Болотниковская дом 5 корп 2, тел. 8-499-317-29-72
В центре (ЦАО) – метро Чистые пруды, Тургеневская, Лубянка – Кривоколенный переулок дом 10 стр 9, тел. 8-495-980-13-16
www.academy-health.ru
Лечение пациентов с акне | Портал 1nep.ru
Эпидемиология акне
Акне — хроническое генетически обусловленное заболевание сальных желез, связанное с их повышенной активностью в ответ на стимуляцию андрогенами, фолликулярным гиперкератозом, жизнедеятельностью микроорганизмов, воспалительной реакцией тканей и проявляющееся в возникновении невоспалительных и воспалительных элементов на участках кожи, богатых сальными железами.
Акне одно из наиболее частых заболеваний кожи, поражающее до 85% людей в возрасте от 12 до 25 лет. Пик клинических проявлений заболевания приходится на 14-17 лет. Это обуславливает особое внимание к лечению этого дерматоза именно у подростков, тем более что только 10% подростков удается избежать развития угрей. Было установлено, что средней тяжести и тяжелой формами акне страдают около 20% юношей, из них у 25% заболевание регрессирует с формированием косметических дефектов, представленных рубцовыми изменениями. Однако в последнее время все чаще встречаются случаи дебюта акне в возрасте старше 25 лет, которые наблюдаются преимущественно у женщин, страдающих гормональными заболеваниями половой сферы с выраженными проявлениями гиперандрогении. Наличие акне, даже и в легкой форме, на протяжении нескольких лет нередко приводит к образованию вторичных изменений кожи (дисхромий, рубцов, кист), вызывая психологические проблемы у больных. Локализация высыпаний на лице практически у всех пациентов вызывает психоэмоциональные нарушения, преимущественно дисморфофобии и дисморфомании. Многие авторы отмечают, что возникновение вторичных изменений кожи (постакне) обусловлено не тяжестью течения угрей, а длительностью заболевания, что диктует раннее начало проведения рациональной терапии с дифференциальным подходом.
Этиология акне
Основное значение в развитии акне придают фактору наследственной предрасположенности. Вероятность развития акне у подростков в случае болезни обоих родителей составляет 50%. Установлено, что чем тяжелее степень акне, тем чаще прослеживается генетическая взаимосвязь заболевания с ближайшими родственниками. Генетическая детерминированность заболевания определяет изменения в гормональном фоне, которые проявляются гиперандрогенией различного генеза. Важную роль в развитии акне играет состояние гипоталамо-гипофизарно-адреналовой системы, претерпевающей перестройку в пубертатном периоде. Акне является одним из признаков гиперандрогении, однако тяжесть дерматоза не зависит от выраженности гормональных отклонений. Реализации генетической предрасположенности способствуют экзогенные и эндогенные триггеры.

Патогенез
Одним из патогенетических механизмов при себорее и акне считают активацию гидролиза триглицеридов кожного сала бактериальными липазами, что ведет к повышенному образованию свободных жирных кислот и развитию воспалительного процесса в стенке фолликула волоса.
Было установлено, что при акне меняется не только количественный, но и качественный состав кожного сала, и эти изменения прежде всего касаются концентрации линоленовой кислоты. В увеличенном объеме кожного сала снижается концентрация незаменимой ненасыщенной линоленовой кислоты. Ее недостаток может быть обусловлен как нехваткой в пище, так и недостаточностью ферментативных систем, обеспечивающих ее поступление и распределение в организме. Линоленовая кислота является основным регулятором дифференцировки кератиноцитов, подавляя экспрессию фермента трансглутаминазы (ТГ). Этот фермент участвует в синтезе кератина 1-й и 10-й фракций, белков- инволюкрина, лорикрина и филаггрина — основных компоненте; цементирующей межклеточной субстанции корнео цитов. Повышенная активность ТГ вызывает ретенционный гиперкератоз в infrainfundibulum сальноволосяного фолликула (СВФ). Преобладание процессов пролиферации и дискератоза над десквамацией эпителия в конечном счете приводит к закрытию протока СВФ и образованию комедона. Снижение концентрации линоленовой кислоты приводит и к увеличению рН кожного сала и изменению проницаемости эпителия фолликулов. Нарушается барьерная функция и создаются условия для роста микроорганизмов; на поверхности кожи и внутри фолликулов.
При акне также нарушаются процессы ороговения в устье волосяных фолликулов. Процесс слущивания чешуек эпителия с канала волосяного фолликула регулируется белком — профилаггрином, входящим в состав шиповатого слоя эпителия. В клетках зернистого слоя этот белок преобразуется в филаггрин и находится в кератогиалиновых гранулах. Исходом этой агрегации является превращение клетки в роговую чешуйку. При акне происходит повышенное накопление и профилаггрина, и филаггрина в эпителии и, как следствие этого, возникает фолликулярный гиперкератоз, который ведет к расширению волосяного канала. Впоследствии расширенный канал наполняется салом и клеточным детритом, что приводит к его закупорке и образованию комедона.
Обтурация комедоном протока СВФ создает благоприятные анаэробные условия для размножения факультативных анаэробов Propionibacterium acnes и Propionibacterium granulosum.
Многолетние исследования показали, что воспалительный процесс в сальных железах вызывается следующими видами микроорганизмов: Propionibacterium acnes, стафилококками, преимущественно II типа, и дрожжеподобными грибами рода Malassezia. Антигены микроорганизмов привлекают к СВФ из периферической крови мононуклеарные фагоциты и нейрофилы, которые продуцируют интерлейкины 1α, 1β и 8; фактор некроза опухоли α, стимулируют систему комплемента. Эти провоспалительные цитокины активируют фермент циклооксигеназу, в результате чего из арахидоновой кислоты образуется главный медиатор воспаления — лейкотриен В4 (ЛТВ4). ЛТВ4 активирует нейтрофилы, Т-лимфоциты, моноциты и эозинофилы с последующим высвобождением ими гидролитических ферментов и монооксида азота (N0). Разрушение стенки сальной железы с выходом ее содержимого в дерму обуславливает формирование воспалительной реакции, что проявляется папулами, пустулами, узлами и кистами.
Последние данные исследований пересматривают этиологическую роль Propionibacterium acnes. Так, инициирующим фактором воспаления считаются провоспалительные цитокины. Во всех комедонах у больных акне определяется высокий уровень интерлейкина-1. Гистологическое исследование свежих высыпаний показало, что перифолликулярный инфильтрат представлен мононуклеарами и Т-клетками, а нейтрофилы появляются позже. Таким образом, на сегодняшний день выделяются четыре основных звена патогенеза: гиперпродукция сальных желез, фолликулярный гиперкератоз, микробная колонизация и воспаление.
Клинические проявления и течение акне: классификация
Клиническая картина акне характеризуется полиморфизмом и представлена открытыми и закрытыми комедонами, фолликулярными папулами и пустулами, узлами, иногда с фистулами, кистами и образованием рубцов.
Существует несколько классификаций акне. Наиболее полной является классификация, предложенная G.Plewig и А.М. Кligman (1993).
- Юношеские угри (асnе juveniles):
- комедональные угри (асnе comedonica);
- папуло-пустулезныеугри (асnе papulopustulosa);
- узловато-кистозные угри (acne nobulocytica);
- молниеносные угри (acne fulminaris)
- поздние угри (acne tarda);
- инверсные угри (acne inversa);
- спортивные угри (bodybuilding acne);
- шаровидные или нагроможденные угри (acne conglobate).
- угри новорожденных (acne neonatorum);
- угри детей (acne infantum).
Для оценки степени тяжести акне в практических условиях наиболее удобна классификация, предложенная Американской академией дерматологии (приводится в российской модификации):
- I степень характеризуется наличием комедонов (открытых и закрытых) и до 10 папул;
- II степень — комедоны, папулы, до 5 пустул;
- III степень — комедоны, папуло-пустулезная сыпь, до 5 узлов;
- IV степень характеризуется выраженной воспалительной реакцией в глубоких слоях дермы с формированием множественных болезненных узлов и кист; тяжесть кожного поражения находится в рамках II и III степеней.
Помимо морфологической характеристики акне в определении тяжести болезни имеют значение количественная оценка акне-элементов, динамика поражений, осложнения, ответ на акне-терапию (рефрактерные акне) и психосоциальное состояние пациента. На консенсус-конференции, организованной в 1990 году Американской академией дерматологии, обсуждались трудности создания стандартизированной и воспроизводимой системы классификации акне, в числе которых были особо отмечены высокий полиморфизм поражений, разнообразие комбинаций акне-элементов, вариабельность течения болезни, тяжести и плотности воспалительных поражений в разных локализациях у одного и того же больного.
Лечение акне
Несмотря на значительные успехи в терапии акне, проблема совершенствования лечения, а также дальнейшее изучение причин развития заболевания остаются весьма актуальными.
Многообразные факторы возникновения, сложные патогенетические механизмы акне и различные клинические формы заболевания являются причиной большого количества используемых методов лечения. Умелое сочетание различных препаратов для внутреннего и наружного применения позволяет получить хорошие результаты у 95% лиц, страдающих акне.
Терапия акне должна основываться на анамнестических данных с учетом наследственной предрасположенности, длительности течения, предшествующего лечения, его эффективности, возраста больного, особенностей развития и течения рецидивов, их длительности, влияния климатогеографических факторов, наличия сопутствующих заболеваний внутренних органов и очагов хронической инфекции. У женщин необходимо собрать подробный гинекологический анамнез: менструальный цикл, беременности, роды, оральная контрацепция. Кроме того, выбор методов лечения больных акне должен основываться на адекватной клинической оценке болезни: степени тяжести, типа высыпаний, их локализации и распространенности, типа поражений (воспалительный или невоспалительный) и тяжести осложнений (рубцы, очаги гиперпигментации и экскориации). Для лечения используют как местные, так и общие средства. Терапия должна быть длительной — не менее 4-6 месяцев, на что сразу же следует настроить больного.
Местная терапия
Ароматические ретиноиды в форме наружных препаратов (адапален и 13-цис-ретиноевая кислота) являются эффективными комедонолитическими срествами. Они устраняют фолликулярный гиперкеркератоз и закупорку фолликулов и, следовательно, уменшают рост Propionbacterium acnes за счет устранения анаэробных условий в протоках. Подавляют синтез тонофиламентов, стимулируют отделение десмосом и уменьшают когезию корнеоцитов, обладают противовоспалительным действием. Местное применение ароматических ретиноидов является методом выбора при невоспалительных и воспалительных проявлениях заболевания.
При применении топических ретиноидов возможно развитие так называемого ретиноевого дерматита в первые 3-4 недели от начала лечения, который проявляется воспалением и обильным шелушением, не требующим проведения специальных мероприятий по его устранению. Особенно ярко выражен ретиноевый дерматит у больных акне с отсутствием ярких проявлений себореи. Однако в исследованиях было отмечено, что чем сильнее дерматит, возникающий от применения наружных ретиноидов в начале лечения, тем лучше терапевтический и косметический эффект к концу основного курса терапии.
Азелаиновая кислота обладает депигментирующими свойствами, устраняет гиперкератоз устья фолликула сальных желез, видимо уменьшает толщину эпидермиса, при длительном использовании приводит к нормализации процесса дифференцировки клеток эпидермиса. Азелаиновая кислота оказывает умеренное противомикробное, а также противовоспалительное действие, уменьшая метаболизм нейтрофильных гранулоцитов и выработку ими свободнорадикальных форм кислорода. Не так давно стало известно, что азелаиновая кислота оказывает местное антиандрогенное действие: она ингибирует активность 5-альфа-редуктазы I типа, что приводит к снижению содержания дигидротестостерона в себоцитах, тем самым нормализуя процессы кератинизации и салоотделения. При лечении азелаиновой кислотой могут наблюдаться явления раздражения кожи в виде покраснения, жжения, зуда и шелушения, которые проходят самостоятельно в ходе дальнейшего использования препарата через 3-4 недели.
Бензоилпероксид обладает кератолитическим и бактериостатическим действием. Использование препаратов, содержащих бензоилпероксид, приводит к образованию различных форм активного кислорода, который подавляет размножение анаэробных Propionobacterium acnes. Бензоилпероксид не вызывает появления резистентных штаммов микроорганизмов, что успешно используется дерматологами при лечении акне с преобладанием грам-негативной флоры. Препарат также влияет на комедогенез вследствие кератолитического эффекта. Бензоилпероксид обладает непосредственным противовоспалительным действием, поскольку на фоне терапии быстро уменьшается количество папуло-пустулезных элементов. Когда гель Базирон с бензоилпероксидом наносят на кожу, избыток кожного сала абсорбируется гранулами акрилового кополимера благодаря высокой аффинности к ним. При этом глицерин вытесняется из гранул и всасывается в кожу, увлажняя и смягчая ее. Таким образом происходят контролируемая абсорбция кожного сала и активное увлажнение кожи. Препараты на основе бензоилпероксида дают положительный эффект при лечении больных с легкими формами акне, но в ряде случаев могут вызвать контактный дерматит.
Антибактериальные препараты наружного применения (эритромицин, тетрациклин, гарамицин, клиндамицин и др.) не оказывают комедонолитического действия, поэтому их назначают при преобладании у пациента папуло-пустулезных элементов. Однако наружное применение антибиотиков при лечении акне, создающее высокие концентрации препарата в месте аппликации, может приводить к развитию резистентности микрофлоры кожи и, в частности, Propionobacterium acnes. Это обуславливает не только неудачи в терапии, но также и перенос факторов резистентности другим микроорганизмам, что вызывает появление мультирезистентных штаммов биоты кожи. Кроме того, у местных антибактериальных средств отмечены такие побочные действия, как аллергические реакции, сухость кожи, шелушение, эритема, чувство жжения и др. Антибактериальные средства в большинстве случаев являются препаратами второго ряда и назначаются наружно в случае непереносимости или неэффективности бензоилпероксида, ретиноидов и азелаиновой кислоты. Вследствие этого чаще используется комбинированная наружная терапия, включающая один из препаратов выбора и антибиотик.
В последние годы на российском рынке появились комбинированные препараты для наружного применения, содержащие ретиноид и антибиотик (изотретиноин + эритромицин и адапален + клиндамицин). Ретиноевый компонент комбинированных гелей способствует снижению продукции кожного сала, комедоногенеза, подавляя воспалительную реакцию в сальных железах, а антибиотик оказывает прямое антибактериальное действие на бактериальную флору сальной железы. Есть свидетельства, что сочетание ретиноида и антибиотика приводит к взаимному потенцированию действия обоих (синергизм), а также снижает вероятность развития резистентности биоты к антибиотику даже при долговременном использовании комбинированных средств.

Системная терапия
Системная терапия часто сочетается с местной и показана для лечения среднетяжелых и тяжелых форм акне, а также в случае непереносимости местной терапии.
Антибиотикотерапия, применяемая на протяжении 40 лет, не потеряла своей актуальности и сейчас, поскольку одним из этиологических факторов в равитии воспалительных акне является активизация Propionobacterium acnes и Stapylococcus spp. Препаратами первого выбора в лечении папуло-пустулезных форм акне согласно рекомендациям Международного союза дерматологов (Париж, 2002) являются антибиотики. К числу наиболее часто применяемых антибиотиков относят доксициклин, эритромицин [29]. Предпочтительный прием доксициклина или миноциклина обусловлен их высокой биодоступностью и интенсивной кумуляцией в сальных железах. Их антимикробная активность выше, чем у других препаратов данной группы. Гораздо реже для системной терапии акне используются эритромицин, клиндамицин и сульфаниламидные препараты.
Несмотря на имеющееся обилие антибактериальных препаратов, все они обладают разнообразными побочными эффектами. Пероральный прием антибиотиков должен быть клинически обоснован из-за возникновения дисбиозов различной локализации. Кроме того, развитие резистентных штаммов приводит к снижению эффективности антибактериального лечения, что диктует необходимость проводить мониторинг микробного пейзажа биоты кожи с определением чувствительности. Разработка новых технологий в лечении акне направлена на минимизацию применения антибиотиков, предотвращение развития резистентности микроорганизмов.
Одним из базисных препаратов в лечении тяжелой степени акне с 1982 года является пероральный изотретиноин. Ароматический ретиноид (изотретиноин), являясь производным витамина А, влияет на процессы дифференцировки и кератинизации клеток эпидермиса, в том числе и сальных желез, оказывая выраженный себостатический эффект. При этом снижается количество выработки кожного сала за счет уменьшения эпидермальной дифференцировки уровня себоцитов, а также изменяется состав липидов кожи. Кроме того, изотретиноин оказывает противовоспалительный и иммуномодулирующии эффект в гнойном очаге за счет ингибирования медиаторов воспаления — лейкотриенов. Развитие рецидивов после применения изотретиноина зависит не только от тяжести и распространенности процесса, разовой и курсовой дозы препарата, но и от возраста пациента: чем моложе пациент (16-17 лет), тем больше вероятность рецидива акне. В большинстве случаев требуется курс лечения не менее 4 месяцев, в 10% случаев — 6 месяцев и в 3% случаев — более 10 месяцев.
За последние годы показания к системному приему изотретиноина при акне расширились. Большинство побочных эффектов при его использовании дозозависимы. Поэтому весьма актуальной при лечении нетяжелых форм акне является терапия изотретиноином со снижением суточной и курсовой доз препарата.
Хотя патофизиология акне считается однотипной и четко охарактеризованной, эпидемиологические и триггерные факторы многообразны, а последствия после ликвидации угрей зачастую стойкие. На сегодняшний день у женщин единственным средством, влияющим на основной этиологический фактор развития себореи и акне, остается гормональная антиандрогенная терапия.
Существует несколько вариантов гормонального лечения акне:
- применение эстрогенов;
- применение антиандрогенов;
- комбинация антиандрогенов с эстрогенами;
- комбинация эстрогенов с кортикостероидами;
- применение глюкокортикоидов.
Из группы эстрогенов широко применяют этинилэстрадиол по 50 мг в сутки или местранол, достигая уменьшения продукции кожного сала на 25-30%. Противопоказаниями для монотерапии эстрогенами являются эндометриоз, рак молочной железы, в том числе в семейном анамнезе, заболевания сердечно-сосудистой системы, выраженные нарушения функции почек. Длительное применение эстрадиола без добавления гестагенных препаратов может привести к гиперплазии эндометрия, возможному обострению мигрени, заболеваниям печени, опухолевым процессам, сахарному диабету, бронхиальной астме, маточному кровотечению.
При акне у женщин ципротерона ацетат с успехом назначается курсами с 5-го по 25-й день менструального цикла, в среднем в течение 6 циклов.
Под воздействием ципротерона ацетата происходит конкурентное связывание дигидротестостерона с цитозольными андрогеновыми рецепторами в органах-мишенях, уменьшается свободная фракция тестостерона в плазме, уменьшается синтез андрогенов в яичниках, снижается секреция гонадотропных гормонов гипофизом. Во время приема ципротерона ацетата снижается усиленная функции сальных желез, играющая важную роль в возникновении акне и себореи. Как правило, после 3-4 месяцев терапии это приводит к уменьшению имеющихся акне-элементов. Также ослабляется и часто сопроЕ ждающее себорею выпадение волос.
Среди комбинированных оральных контрацептивов (КОК) предпочтение в последнее время отдается монофазным препаратам с содержанием этинилэстрадиола (ЭЭ) от 0,03 до 0, 05 мг и гестагена с антиандрогенной активностью. При назначении подобных КОК невоспалительные элементы регрессируют активнее, чем воспалительные, что обуславливает целесообразность его назначена при комедональной форме акне. В то же время назначение ципротерона ацетата приводит к более активному разрешению воспалительных акне, что говорит о преимущественном его применении у женщин с папуло-пустулезной формой акне.
Гестагенадроспиренон (ДРСП) — комбинированный оральный контрацептив последнего поколения. Противоугревая активность ДРСП обусловлена его прямым (блокада дроспиреноном андроген-рецепторов; и непрямым (антигонадотропная активность, стимуляция этинилэстрадиолом и дроспиреноном синтеза ПССГ печенью, отсутствие вытеснения тестостерона из связи ПССГ) антиандрогенным действием, а также подавляющим действием на ренин-ангиотензин-альдостероновую систему (блокада дроспиреноном альдостероновых рецепторов). Последнее свойство ДРСП особенно важно для женщин, отмечающих обострение акне во второй половине цикла (обострение акне за счет перифолликулярного отека) и увеличение массы тела за счет задержки жидкости.
Исследования показали, что антиандрогенное действие ДРСП способствует уменьшению дерматологических симптомов, что сопровождается снижением выработки кожного сала, средних концентраций тестостерона, свободного тестостерона и андростендиона. Однако эти эффекты не были столь выраженными, как при приеме препарата ципротерона ацетата.
Установлена антиандрогенная активность у негормонального препарата спиронолактона, непосредственно блокирующего рецепторы андрогенов, который назначается при акне по 1-2 мг/кг веса в сутки; (приблизительно 150-200 мг в сутки) на протяжении 3-6 месяцев. Однако при назначении спиронолактона у женщин возможны нарушения менструального цикла, развитие гиперкалиемии, особенно у больных с нарушениями функций печени и почек, по мнению некоторых исследователей, увеличивается риск развития опухолей молочных желез.
Глюкокортикостероиды (от 30 до 60 мг преднизолона в сутки или метипред по 4 мг в сутки) используются в виде коротких курсов в дополнение к изотретиноину для уменьшения воспаления при очень тяжелых формах акне, а также в комплексе с антиандрогенными препаратами при выявлении надпочечниковой или смешанной форм гиперандрогении у женщин.
Для лечения больных акне применяются также различные физиотерапевтические методы (электрофорез, дарсонвализация, УФО, криотерапия, лазеротерапия и др.), которые являются вспомогательными. В настоящее время некоторые из них дискутабельны.
Так, УФО усиливает комедоногенез из-за активации валена, входящего в состав кожного сала, а в эритемных дозах вызывает резкое снижение местной иммунной защиты и ухудшение течения акне.
Рекомендации по лечению
Проблема лечения акне далека от разрешения. Сложные патогенетические механизмы развития заболевания, а также существование различных клинических форм обуславливают многообразие используемых методов лечения. Индивидуальный подход к подбору как системных (при более тяжелых или осложненных формах акне), так и топических препаратов способствует достижению хороших терапевтических результатов у пациентов с акне, применение комплексной терапии позволяет достичь за более короткий срок лучших результатов и добиться более длительной ремиссии. Назначение специальных вспомогательных средств для ухода за кожей дает возможность во время наружного или системного лечения уменьшить дозы и кратность применения лекарственных средств, обеспечить более комфортное состояние кожи пациента. Терапия акне обязательно должна проводиться с учетом особенностей развития и течения болезни, следовательно, успех лечения больных акне возможен только при тесном взаимодействии дерматолога, пациента и врачей других специальностей (эндокринолога, гинеколога, гастроэнтеролога и психиатра), а также при назначении препаратов, которые воздействовали бы на все основные звенья патогенеза заболевания и были направлены на устранение этиологических и триггерных факторов.
Отзыв на статью Ю.Н. Перламутрова и К.Б. Ольховской «Современные аспекты патогенетических механизмов тактики лечения пациентов с акне»
«Авторы ставят под сомнение терапевтическую эффективность физиотерапевтических факторов при лечении акне, но в настоящее время проведено достаточно большое количество научных исследований по данной проблеме, доказывающих выраженное противовоспалительное, иммунокоррегирующее, вазопротекторное действия магнитотерапии, ультразвуковой терапии, разных видов фототерапии и т.д. Упоминаемые в статье методики местного и общего ультрафиолетового облучения в течение длительного времени применяются при акне с учетом индивидуальной биодозы (биодоза — время, необходимое образования минимальной эритемы с четко выраженными краями, определяемое индивидуально коже живота с помощью биодозиметра). Используются различные схемы назначения УФО в зависимости от регионарной чувствительности к УФ излучению различных участков кожи, возраста пациентов, стадии заболевания. Так, при наличии угревой сыпи, осложненной стафилококковой инфекцией, на ограниченном участке кожи наиболее эффективно применение местного УФ облучения на очаг поражения -в эритемной дозе, составляющей 2-3 биодозы, курс проводится 4-5 процедур с интервалом 2-3 дня и постепенным увеличением дозы облучения.
Указанная методика оказывает выраженное рассасывающее, бактериостатическое, кератолитическое действия. При длительном осложненном течении акне применение обычной методики УФ-излучения может быть неэффективным. В подобных случаях целесообразно использовать фотосенсибилизирующие лекарственные препараты и селективное длинноволновое УФ излучение.
При легкой и средне-тяжелой степени угревой болезни нашли широкое применение методы дарсонвализации, лекарственного электрофореза, вакуумной терапии, лазеротерапии, криотерапии. В стадии разрешения при наличии рубцовых изменений наиболее показаны методы ультразвуковой терапии, ультрафонофореза, микроволновой терапии.
Представляют большой интерес данные, получденные Е.С. Васильевой о высокой эффективности (72% — при узловатой и 95% — при папуло-пустулезной форме) сочетанного применения магнитотерапии и инфракрасного излучения в комплексной терапии больных угревой болезнью. В данном исследовании физиотерапевтическое лечение проводилось на фоне традиционного медикаментозного лечения, но в контрольной группе, получавшей только фармакологические препараты, клинический эффект наступал в более поздние сроки и был менее выражен. В цитируемой работе убедительно доказано, что в основе высокой терапевтической эффективности лежит выраженная компенсация исходных микроциркуляторных нарушений и иммунокоррегирующий эффект как в клеточном, так и в гуморальном звеньях иммунитета, что проявлялось в нормализации соотношения иммунорегуляторных субпопуляций Т-лимфоцитов, повышении их функциональной активности, восстановлении до нормы содержания сывороточных иммуноглобулинов А и G. В последние годы также были разработаны высокоэффективные методики ультрафонофореза комплексного препарата лонгидазы при акне.
Таким образом, накопленные к настоящему времени многочисленные клинические данные дают нам право сделать вывод не столько о «вспомогательном», сколько о патогенетическом характере физиотерапевтических методов лечения. Это делает их использование в комплексной терапии акне обоснованным и целесообразным и позволяет повысить результативность лечения. Дальнейшая разработка немедикаментозных технологий в терапии угревой болезни представляется актуальной и перспективной задачей восстановительной медицины.»
Т.В. Кончугова, доктор медицинских наук, руководитель отдела физиотерапии и физиопрофилактики Российского научного центра восстановительной медицины и курортологии Минздравсоцразвития России
www.1nep.ru
Лечение акне: клиники Москвы. Как избавиться от акне: дерматолог советует
Как избавиться: советы дерматолога
Методы, которые помогут устранить болезнь, подбирает для пациента врач. Строгое следование всем рекомендациям дерматолога позволит быстро забыть об угревой сыпи и не допустить ее повторного появления. Лечение должно быть комплексным и состоять из следующих этапов:
- устранение первопричин болезни;
- снятие воспалительного процесса;
- антибактериальная терапия;
- устранение косметических недостатков.
Большое внимание при борьбе с акне у женщин удаляется подбору правильной декоративной косметике. Дерматологи рекомендуют отказаться от кремов, лосьонов, пудр, корректоров и румян, в составе которых есть следующие масла:
- кукурузное;
- персиковое;
- соевое;
- минеральное;
- кокосовое.
Средства, которые содержат эти ингредиенты, использовать людям с акне строго запрещено. Такая косметика способствует закупориванию пор и ухудшению состояния кожи. Замаскировывая этими средствами прыщи, человек рискует спровоцировать их распространение.
Врач также обязательно расскажет, как вылечить акне, как правильно ухаживать за кожей в домашних условиях. Некоторым пациентам может быть показана специальная диета, которая поможет ускорить процесс выздоровления.
Можно ли вылечить болезнь полностью?
Длительность терапии зависит от тяжести поражений. Этот недуг относится к хроническим, т.е. он тяжело поддается лечению. Однако если строго следовать советам специалистов, то избавиться от акне полностью вполне реально. Как правило, полноценный курс лечения занимает от 4 месяцев.
Чем раньше начнется терапия, тем быстрее от заболевания можно будет избавиться. Но если болезнь носит наследственный характер, то у пациента даже после полного излечения могут появляться рецидивы. Чтобы не допустить развитие повторного высыпания, человеку придется постоянно:
- быстро снимать обострения;
- использовать специальную косметику;
- контролировать состояние кожи в клиниках лечения акне.
Для того чтобы не спровоцировать развитие болезни в будущем, необходимо также бросить курить. Табачный дым плохо сказывается на состоянии кожи, особенно у женщин. Курение разрушает волокна коллагена, что способно спровоцировать акне.
Важно пройти полный курс терапии и не бросать его, если появилось заметное улучшение. Только в этом случае можно полностью избавиться с проблемой. Если на коже еще появились рубцы, то справиться с ними можно только с помощью пластической хирургии.
bolezni.zdorov.online
